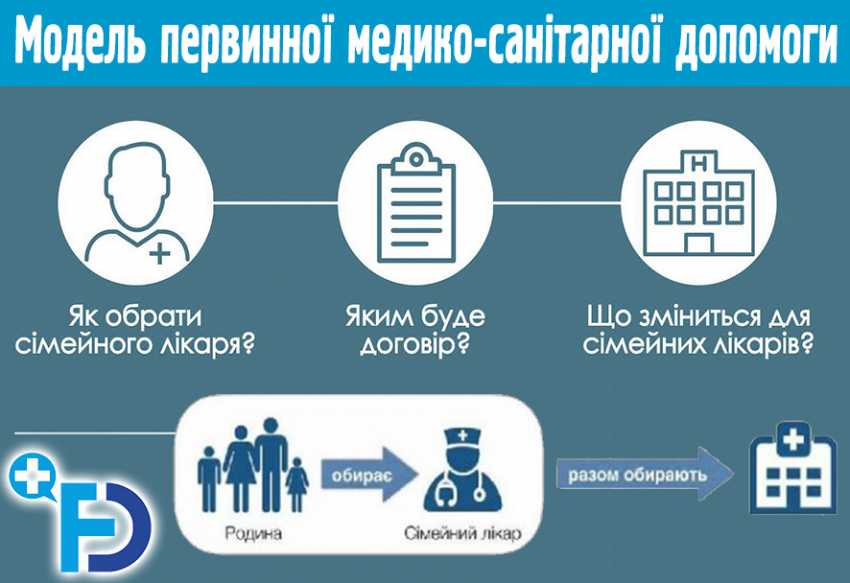
Модель первинної медико-санітарної допомоги в Україні відпрацьовується
Слід визнати, що реальної реформи первинного рівня медичної допомоги в Україні за роки, що минули з часів першого експерименту в м. Львові (1989 р.), досі не відбулося. Проблема виявилася складною, автоматично втягнутими в реформування були практично всі служби охорони здоров'я.
 Більшість територіальних поліклінік продовжують надавати допомогу силами дільничного терапевта і педіатра, а нова формація лікарів загальної практики – сімейних лікарів (ЗП-СЛ) ще не відповідає параметрам, властивим цьому поняттю у світі і тим завданням, які мала б поставити держава перед таким спеціалістом. Лікар ЗП-СЛ не працює як координатор маршруту своїх пацієнтів до лікарів-спеціалістів або як особа, що регулює доступ до цілодобового стаціонарного лікування. Повільно розвиваються амбулаторні консультативні послуги при стаціонарах, тому лікарі ЗП-СЛ змушені звертатися за послугами менш кваліфікованих спеціалістів амбулаторно-поліклінічної служби. Ширше впровадження загальної лікарської практики стримується відсутністю повністю відпрацьованих технологічних моделей її організації.
Більшість територіальних поліклінік продовжують надавати допомогу силами дільничного терапевта і педіатра, а нова формація лікарів загальної практики – сімейних лікарів (ЗП-СЛ) ще не відповідає параметрам, властивим цьому поняттю у світі і тим завданням, які мала б поставити держава перед таким спеціалістом. Лікар ЗП-СЛ не працює як координатор маршруту своїх пацієнтів до лікарів-спеціалістів або як особа, що регулює доступ до цілодобового стаціонарного лікування. Повільно розвиваються амбулаторні консультативні послуги при стаціонарах, тому лікарі ЗП-СЛ змушені звертатися за послугами менш кваліфікованих спеціалістів амбулаторно-поліклінічної служби. Ширше впровадження загальної лікарської практики стримується відсутністю повністю відпрацьованих технологічних моделей її організації.
Впровадження загальної лікарської практики стримується також недостатністю ресурсів і недосконалістю системи професійної підготовки кадрів, неповним відпрацюванням правової і фінансової бази, інформаційної підтримки, а також механізмів взаємодії загальної лікарської практики зі службами охорони здоров'я, соціального захисту населення та існуючого добровільного страхування (лікарняні каси, страхові компанії).
Як бачимо, більша частка цих проблем, а вони стосуються саме якості та ефективності, лежить не в площині невдач окремих співробітників, що працюють в ПМСД, а обумовлена недоліками самої системи охорони здоров'я, зокрема її первинного рівня. Для прискорення реформи первинної медико-санітарної допомоги на основі впровадження загальної практики – сімейної медицини потрібне розв'язання, передусім, наступних проблем:
• створення нормативно-правової, матеріально-технічної та організаційно-методичної бази для широкого впровадження загальної практики – сімейної медицини;
• створення комплексної системи професіональної підготовки та перепідготовки кадрів для загальної практики – сімейної медицини;
• інформаційне забезпечення впровадження загальної практики – сімейної медицини;
• розгляд сім'ї як об'єкта загальної практики – сімейної медицини, як одиниці здоров'я з введенням використання характеристик сім'ї (соціально-демографічних, медико-біологічних, психологічних, правових тощо) і на цій основі – відпрацювання принципів, форм і методів професійної діяльності лікарів ЗП-СЛ і медичних сестер загальної практики – сімейних медсестер у сім'ях, що обслуговуються залежно від фаз розвитку і особливостей конкретної сім'ї;
• розробка системи моніторингу за розвитком ПМСД на засадах загальної практики – сімейної медицини в регіонах;
• продовження її апробації на базових територіях для наукового супроводу реформи первинної ланки охорони здоров'я;
• розробка і апробація системи оцінок (за комплексом показників) медичної та соціально-економічної ефективності переходу ПМСД на систему загальної практики – сімейної медицини.
Нам не потрібно щось вигадувати, адже з часу проведення першої конференції ВООЗ з питань первинної медико-санітарної допомоги в Алма-Аті (1978 рік) пройшло понад 30 років. Інші країни мали можливість переконатися, і доказовий менеджмент вказує на те, що первинний рівень – єдиний в системі охорони здоров'я, який може суттєво вплинути на показники громадського здоров'я за підтримки держави. Тому є рекомендації ВООЗ країнам-учасникам зробити акцент саме на первинній медико-санітарній допомозі як на фундаменті і таким чином досягти ефективності та якості, очікуваності і справедливості всієї системи охорони здоров'я.
 З другого боку, саме орієнтованість ПМСД на пацієнта, де він розглядається як активна дійова особа в процесі прийняття рішень, робить сімейну медицину, безперечно, привабливою і для населення.
З другого боку, саме орієнтованість ПМСД на пацієнта, де він розглядається як активна дійова особа в процесі прийняття рішень, робить сімейну медицину, безперечно, привабливою і для населення.
Наша країна теж задекларувала первинний рівень як пріоритетний.
Це видно з документів державного значення, а саме:
1. Указу Президента № 1694/2005 2005 р. «Про невідкладні заходи щодо реформування системи охорони здоров'я населення», в якому Кабінету Міністрів України було доручено:
1) розробити План дій з реформування системи охорони здоров'я населення;
2) розробити та внести на розгляд Верховної Ради України загальнодержавну Програму щодо розвитку сімейної медицини в Україні.
Міністерству охорони здоров'я України, Раді міністрів Автономної Республіки Крим, обласним, Київській та Севастопольській міським державним адміністраціям: «невідкладно здійснити комплекс заходів щодо підвищення рівня забезпечення населення медичною допомогою та лікарськими засобами, особливо у сільській місцевості, виділення приміщень для сільських лікарських амбулаторій та вдосконалення системи профілактичних медичних оглядів населення».
2. Розпорядження Кабінету Міністрів України від 24.07.06 № 421-р «Про схвалення концепції державної Програми розвитку первинної медико-санітарної допомоги на засадах сімейної медицини на період до 2010 р.», де йдеться про необхідність:
• формування національної моделі первинної медико-санітарної допомоги на засадах сімейної медицини її нормативно-правового, організаційного та матеріально-технічного забезпечення;
• кадрового та науково-методичного забезпечення реорганізації первинної медико-санітарної допомоги на засадах сімейної медицини;
• забезпечення керованості діяльності і реформування первинної медико-санітарної допомоги;
• інформаційної підтримки і супроводу перетворень.
3. Постанови Кабінету Міністрів України від 13.06.07 р. № 815 «Про затвердження Національного плану розвитку системи охорони здоров'я на період до 2010 року», в якій ідеться про необхідність:
• внесення змін до Бюджетного кодексу України в частині чіткого розмежування бюджетних асигнувань, виділених для надання медичної допомоги первинного та інших рівнів;
• затвердження нормативів надання населенню медичної допомоги первинного, вторинного і третинного рівня;
• розроблення та затвердження регіональних програм формування мережі лікарських амбулаторій на засадах сімейної медицини.
В рамках виконання цих документів Міністерством охорони здоров'я було видано низку наказів, серед яких: наказ від 21.12.06 р. № 848 «Про внесення змін до наказу МОЗ від 12.07.06 № 468 «Про заходи щодо посилення моніторингу забезпечення населення медичною допомогою та лікарськими засобами» та наказ від 11.05.07 № 237 «Про проведення інвентаризації закладів та підрозділів закладів охорони здоров'я, що надають населенню первинну медико-санітарну допомогу», коли фактично вперше в незалежній Україні було проведено інвентаризацію первинної ланки медичної допомоги: стану мережі, її матеріального, кадрового і фінансового забезпечення.
Результати досліджень щодо матеріально-технічного стану будівель закладів ПМСД показали, що 23% сільських лікарських амбулаторій мають термін експлуатації понад 50 років, 30 амбулаторій перебувають в аварійному стані, а близько 40 потребують добудови і реконструкції. Близько 1 тис ФАПів і 1,5 тис амбулаторій потрібно збудувати.
Стосовно оснащення: повністю оснащені лише 35% сільських лікарських амбулаторій, районних лікарень і дільничних лікарень вцілому. Зокрема, ЛОР-обладнання мають 5%, а офтальмологічне – 8% цих закладів. Отже, кваліфікаційні компетенції потроху забуваються, а не вдосконалюються.
Загальна потреба закладів ПМСД у транспортних засобах – близько 8 тис одиниць (7716), у т.ч. сільських лікарських амбулаторій – 2260. Дорогу з твердим покриттям мають лише до 88% сільських лікарських амбулаторій. Водночас 97% ФАПів мають розташування від закладу, де допомогу може надати лікар (сільська лікарська амбулаторія або дільнична лікарня, районна лікарня або центральна районна лікарня) понад 2 км, а 57% – понад 7 км. 86% сільських лікарських амбулаторій мають розташування від центральної районної лікарні понад 10 км, а майже 47% – понад 20 км.
Загальний дефіцит кадрів в ПМСД становить 13444 особи. Треба зважити на те, що на 76% укомплектовані штатні посади, понад 6 тис працівників мають пенсійний вік, а плинність кадрів – понад 1 тис щорічно. Жодна штатна посада не укомплектована основним працівником у понад 1 тис закладів ПМСД. А як щодо підготовки кадрів? З 4327 випускників вузів 2009 року лише 22,9% скеровано на посади лікарів ЗПСЛ в сільську місцевість. Ще не скоро за таких темпів дочекаються заміни наші пенсіонери.
Тому 24% лікарів ПМСД міста і 32% – в селі мають понаднормативне навантаження (32% лікарів сільської місцевості і 24% лікарів міста мають навантаження понад 2 тис).
Таким чином, інвентаризація 2007 року і моніторинг основних показників протягом наступних років з'ясували основну проблему галузі охорони здоров'я, коли система не відповідає потребам суспільства. Наша ПМСД має низьку доступність і своєчасність медичної допомоги, низьку якість медичних послуг і наше населення не захищене від фінансових ризиків за таких стосунків із системою. Система стає небезпечною…
Зважаючи на актуальність проблеми, постійність і незмінність лінії проголошення пріоритетності ПМСД незалежно від зміни урядів, необхідність реалізації положень Концепції розвитку охорони здоров'я і медичної науки в Україні потребували прийняття комплексу заходів у вигляді галузевої програми. З 1989 р. в Україні з ініціативи місцевих громад за організаційно-методичної підтримки Міністерства охорони здоров'я проводиться експериментальне відпрацювання складових моделі ПМСД.
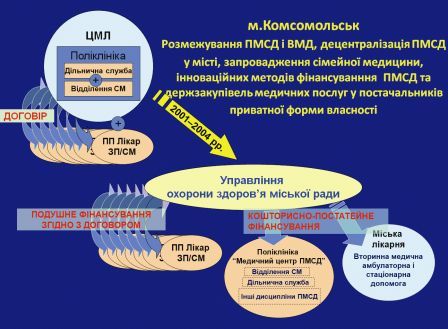
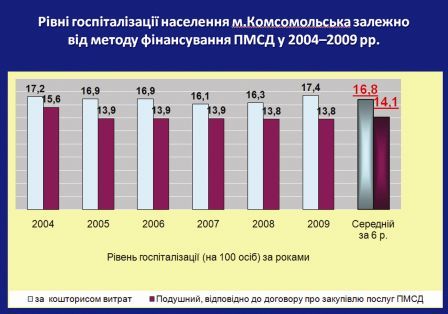
Наприклад, вперше в Україні в м. Комсомольськ у 2004 році проведено повне структурне, функціональне і фінансово-економічне розмежування медичної допомоги первинного і вторинного рівнів. Співіснують два паралельні методи фінансового забезпечення медичних працівників на первинному рівні. Кошторисне фінансування та інноваційний для країни подушний метод фінансування. Як це вплинуло на показники керованих параметрів? Наприклад, показник первинної інвалідності серед населення та первинної інвалідності серед тих, хто працює, що обслуговуються лікарями з подушним фінансуванням, достовірно нижчий, ніж серед того населення, що обслуговується у сімейних лікарів з кошторисним фінансуванням (див. графіки).
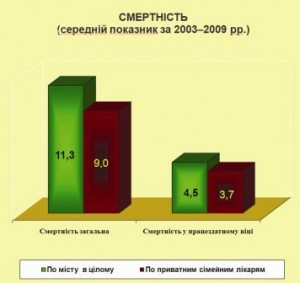
 Рівень госпіталізації був менший майже на 17% в тій групі населення, яка обслуговувалася лікарями з подушним фінансуванням (наукове дослідження Надута, 2009 р.).
Рівень госпіталізації був менший майже на 17% в тій групі населення, яка обслуговувалася лікарями з подушним фінансуванням (наукове дослідження Надута, 2009 р.).
Показник загальної смертності і смертності в працездатному віці
має аналогічні дані.
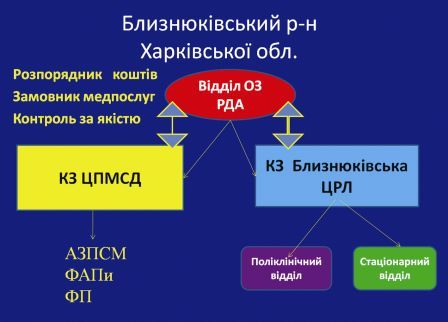
Наступний приклад – сільський район, що розташований майже за 200 км від обласного центру. Близнюківський район Харківської обл. Модель існує з 2006 року.
Відбулася зміна структури, функції, а саме:
• фінансові ресурси охорони здоров’я сконцентровані на рівні сільського району;
• розмежовано кошти в рамках виділеного бюджету на І і ІІ рівень. Кожний рівень має свою частку.
• розмежовано замовника та постачальника медичних послуг;
• постачальник надає медичні послуги на основі держзамовлення;
• Договором визначено об’ємні та якісні показники для двох незалежних постачальників медичних послуг, відпрацьовано механізми моніторингу.
В результаті функціонування такої моделі зменшилась питома вага онкологічних захворювань, що виявляються в пізніх стадіях. Зокрема, візуальні форми: рак молочної залози, шкіри тощо, деструктивні форми туберкульозу.
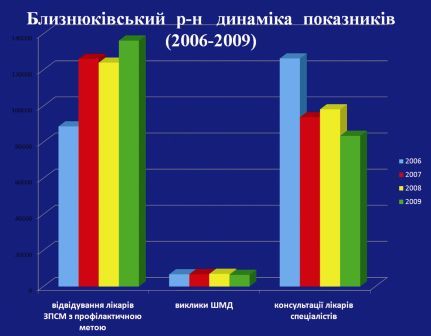
Зменшилась питома вага викликів швидкої допомоги до хронічно хворих на 5%, консультацій спеціалістів на 33% та ін. А це все гроші…
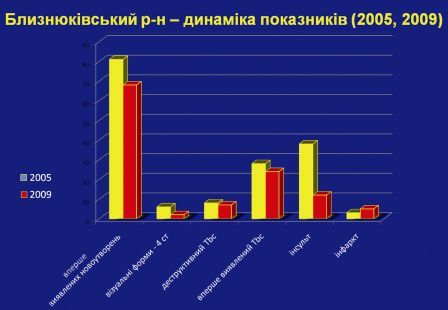
На прикладі Близнюків ми бачимо елементи моделі, оскільки не відбулося змін в методі фінансування. При доопрацюванні цього питання відбудеться, переконані, чіткий поштовх. Ми також порівняли динаміку найбільш керованих показників стану здоров’я з динамікою забезпеченості сімейними лікарями в деяких областях за останні 7-10 років, і це показало певні позитивні результати.
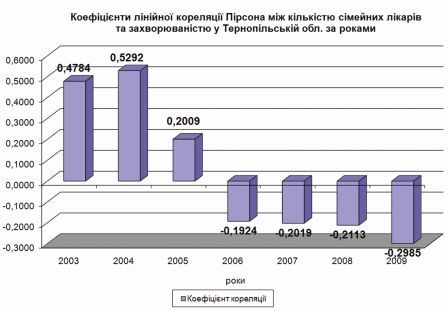
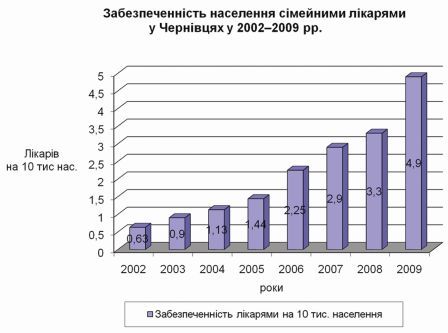
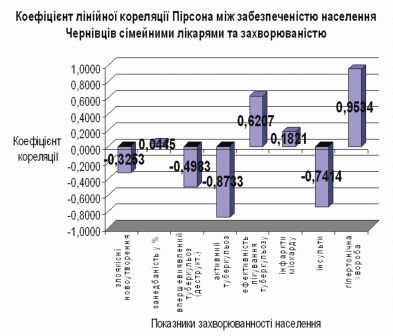
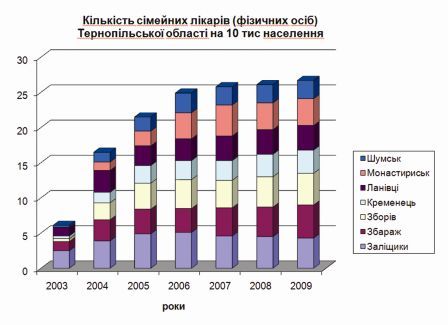 На прикладі Чернівецької і Тернопільської обл. можна побачити, що в разі позитивної динаміки забезпеченості фізичними особами лікарів загальної практики – сімейних лікарів в семи сільських районах області відбувається поліпшення наведених в таблиці керованих показників – є лінійна кореляція в деяких керованих показниках.
На прикладі Чернівецької і Тернопільської обл. можна побачити, що в разі позитивної динаміки забезпеченості фізичними особами лікарів загальної практики – сімейних лікарів в семи сільських районах області відбувається поліпшення наведених в таблиці керованих показників – є лінійна кореляція в деяких керованих показниках.
Про наявність моделі в цих областях говорити не доводиться, лише констатувати, що з’явився лікар загальної практики, який в сільських районах обслуговує практично 100% населення, але здебільшого цей лікар погано оснащений, а, отже, він не має змоги володіти всіма кваліфікаційними навичками, він без автомобіля, в старій амбулаторії, іноді без власного житла навіть в сільській місцевості і не має мотивації.
Не відбулося змін в структурі фінансово-економічного розмежування, розмежування рівнів медичної допомоги тощо. Разом з тим перелічені області, як бачимо, вже готові до впровадження моделі ПМСД, елементи якої відпрацьовані в Близнюках, районах Полтавщини, зараз і в Хмельницькій області та практично більшість елементів моделі в м. Комсомольську.
Саме після інвентаризації було розроблено проект «Загальнодержавної Програми розвитку первинної медико-санітарної допомоги на засадах сімейної медицини», який було надруковано в № 2 нашого часопису в 2007 році. Було розроблено і регіональні програми.
Пріоритетами даної Програми стали:
• соціальна справедливість і доступність медичної допомоги населенню незалежно від соціального статусу, рівня доходів і місця проживання;
• створення моделі надання медичної допомоги єдиного зразка;
• профілактична спрямованість;
• забезпечення ефективного функціонування цілісної, організаційно і економічно гнучкої системи надання ПМСД;
• активна участь населення, медичних професійних асоціацій, всіх органів влади у розв’язанні питань охорони здоров’я;
• формування лікаря нової формації, який би був організатором, координатором профілактично-лікувальної роботи серед громади, який, порівняно з вузьким фахівцем, був би орієнтованим на пацієнта і його сім’ю в цілому;
• підвищення рівня кваліфікації і розширення компетенцій сестринського персоналу.
Досягти вищевказаних пріоритетів передбачалося шляхом:
• відпрацювання правових і економічних механізмів, що забезпечують розвиток ПМСД і зміцнення організаційно-правового статусу лікарів ЗП-СМ;
• використання розмаіття сучасних і економічно прийнятних організаційних форм ПМСД і ресурсозберігаючих технологій для забезпечення підвищення якості стаціонарозамісних форм надання медичної допомоги і задоволеності населення ПМСД;
• деформалізацію профілактичної діяльності;
• підвищення довіри пацієнта до лікаря ПМСД;
• створення комплексної системи професійної підготовки і перепідготовки кадрів для ЗПСМ;
• інформаційним, матеріально-технічним і науково-методичним забезпеченням впровадження ЗПСМ.

Реформа первинної ланки мала на меті поступовий перехід на систему ЗПСМ.
Чому ж реформи виявилися такими млявими і непослідовними в попередні роки? Слід визнати, що, незважаючи на постійність стратегії щодо ПМСД, відображеній в попередніх документах державного значення, мав місце постійний перегляд тактики реформ, на прийняття рішень мали вплив зовнішні чинники, не було комплексності та послідовності для реалізації прийнятих на рівні держави рішень, ігнорувалися науково-обґрунтовані і перевірені часом результати доказового менеджменту, відпрацьовані в інших країнах, та елементи моделей у власній країні, мала місце повільність у прийнятті управлінських рішень. Отримана в результаті проведення реформ МОДЕЛЬ ПМСД і повинна відповідати на поставлені запитання відпрацьованістю всіх складових, а саме:
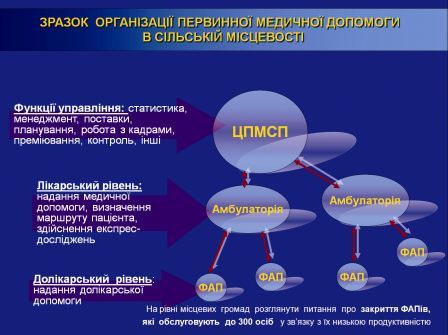
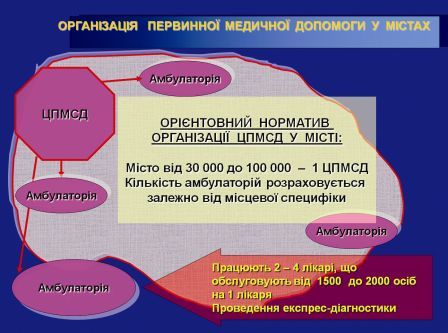
1. Інфраструктури (проведення чіткого размежування первинної і вторинної медичної допомоги, створення мережі амбулаторій загальної практики – сімейної медицини (АЗПСМ) та Центрів ПМСД, що не підпорядковані ЦРЛ, до складу яких можуть входити кілька амбулаторій або всі амбулаторії району, залежно від відстані, щільності і кількості населення (один ЦПМСД на 30–100 тис населення), що проживає на даній території, ЦПМСД можуть бути створені на базі дільничних лікарень, виконують функції управління: статистика, менеджмент, поставки, планування, робота з кадрами, укладання договорів, податкова звітність, преміювання, контроль тощо).
2. Способу формування контингентів обслуговування (перехід від дільнично-територіальної форми до вільного вибору лікаря).
3. Порядку взаємодії лікарів ЗПСЛ зі спеціалістами і стаціонарами (система організації маршруту пацієнта).
4. Фінансування (від кошторисного до подушного з частковим фондоутриманням; чітке розмежування фінансових потоків первинного і вторинного рівнів).
5. Системи оплати медичного персонала (інтенсивність, якість роботи).
6. Забезпечення якості медичної допомоги (стандартизація, устаткування, транспорт тощо).
7. Планування та інформаційного забезпечення системи медичної допомоги.
8. Механізмів, що стимулюють ефективне використання ліків (часткове покриття вартості тощо).
Законом України від 22.01.2010 р. № 1841-VI було прийнято «Загальнодержавну Програму розвитку первинної медико-санітарної допомоги на засадах сімейної медицини на період до 2012 року».
На її виконання 29.04. 2010 року МОЗ України проведено Колегію МОЗ України 29.04.2010 №2 «Сучасний стан, реформування та подальший розвиток первинної медико-санітарної допомоги. Оптимізація мережі та ліжкового фонду закладів охорони здоров’я». На Колегії було затверджено основні деталі реформування ПМСД на засадах ЗПСМ.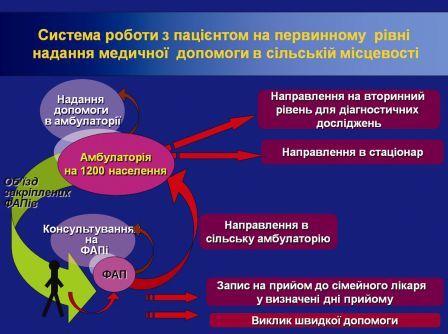
В результаті реформування системи ПМСД на засадах сімейної медицини очікується отримати наступні результати:
Досягнення медичної, соціальної
та економічної ефективності
• поліпшення здоров’я населення;
• посилення профілактичної спрямованості у діяльності охорони здоров’я;
• підвищення якості, доступності та безперервності медико-санітарної допомоги населенню;
• зменшення потреби у стаціонарній, спеціалізованій амбулаторній та швидкій медичній допомозі;
• залучення до розв’язання проблем охорони здоров’я широких верств громадськості;
• зміна ставлення і підвищення відповідальності за здоров’я населення владних структур, роботодавців та кожного громадянина.
Костянтин НАДУТИЙ
заступник начальника відділу первинної медико-санітарної допомоги, сімейної медицини Департаменту розвитку медичної допомоги МОЗ України