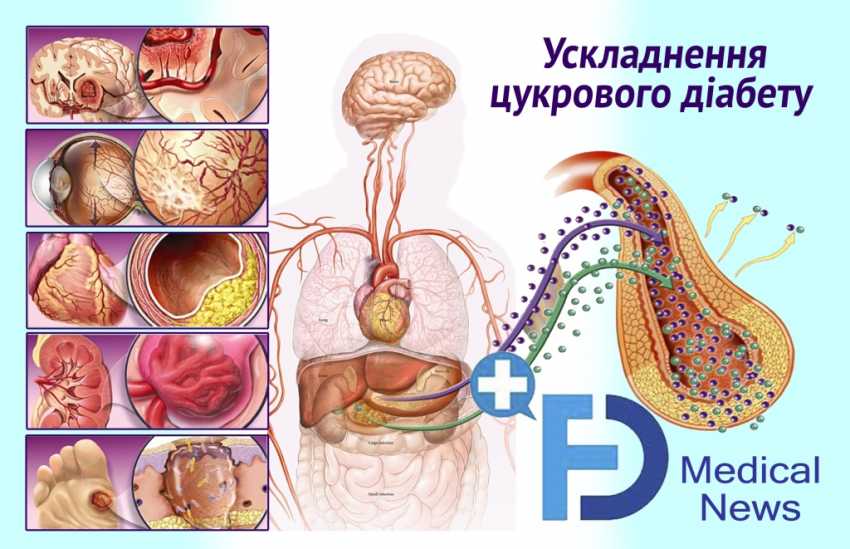
Ускладнення цукрового діабету
Всі хворі з ДІІТ повинні проходити скринінг на наявність ускладнень одразу ж після встановлення діагнозу, оскільки невідома тривалість захворювання, і ослаблення толерантності до глюкози також є фактором ризику для вищенаведених ускладнень.
Мікроваскулярні ускладнення
Miкроваскулярні ускладнення цукрового діабету ІІ типу (ДІІТ), зазвичай, розвиваються після макроваскулярних. Водночас, у разі цукрового діабету І типу, вoни розвиваються перед макроваскулярними ускладненнями.
Перевіряти пацієнтів на наявність васкулярних ускладнень з ДІІТ, як було сказано в попередньому числі журналу (№4), необхідно негайно (!) після встановлення діагнозу, а не через 5 років після встановлення діагнозу, як це рекомендується у разі цукрового діабету І типу.
Часто хворі живуть з ДІІТ кілька років, зовсім не підозрюючи нічого щодо свого діагнозу, плюс послаблення толерантності до глюкози («предіабет») є таким же ризик-фактором, як і сам діабет.
Ретинопатія
Розвиток ретинопатії залежить від контролю глюкози крові, артеріального тиску (АТ). Розвиток ретинопатії пришвидшується в разі HbA1C >7% i AТ>130 (систолічний) мм рт ст i особливо, коли HbA1C>9,0% i AТ>150 мм рт ст. Куріння і гіперхолестеринемія – додаткові фактори, що відіграють свою роль у розвитку ретинопатії.
Tрадиційно ретинопатії ділять на непроліферативні (NPDR) і проліферативні (PDR) – буква D oзначає «діабет». Miкроаневризми, крововиливи, ексудати і хвилясті вени характеризують зміни на очному дні і в разі PDR спостерігається формування нових судин.
Сімейний лікар у разі виявлення такої симптоматики повинен спрямувати пацієнта до офтальмолога і регулярно консультуватися з офтальмологом кожні півроку з приводу цього пацієнта. Якщо ж змін не виявлено, то необхідно моніторувати стан такого пацієнта кожні 1–2 роки, перевіряючи зір і очне дно. Розвиток NPDR уповільнюється в разі інтенсивного позитивного контролю глюкози крові, АТ, холестерину і способу життя, зокрема, куріння. На жаль, PDR i набряк макули не залежить від вищеперелічених заходів лікування. Раннє лікування лазером у цих випадках зменшує прогресування втрати зору.
Потрібно пам’ятати також про більш ранній розвиток катаракти у хворих ДІІТ.
Причини зниження зору в разі захворювання на ДІІТ можуть бути також в результаті розвитку катаракти та глаукоми і в людей, що не хворіють на діабет. I, навпаки, відсутність симптомів не виключає присутність ретинопатії.
Діабетична нейропатія (DN)
 DN ізольована або в поєднанні із захворюванням (атеросклерозом) переферійних судин та iнфекцією є основною причиною ампутацій, не пов’язаних із травмою (нетравматичних ампутацій).
DN ізольована або в поєднанні із захворюванням (атеросклерозом) переферійних судин та iнфекцією є основною причиною ампутацій, не пов’язаних із травмою (нетравматичних ампутацій).
Ризик ампутацій включає виразки, що не загоюються. Ризик розвитку діабетичних виразок на стопі у хворих на ДІІТ 7% у рік і більше. Втрата чутливості підвищує ризик розвитку виразок у 8 разів, а у тих пацієнтів, хто уже в минулому мав виразку, – в 50 разів.
Перевіряти хворих на наявність переферичної нейропатії треба під час першого візиту (консультації) з метою встановлення діагнозу i потім кожні 12 місяців.
Kлінічне обстеження включає перевірку на наявність переферійного пульсу, рефлексів, чутливості (коли під час легенького штрикання голкою хворий відчуває гостре або тупе поколювання або взагалі не відчуває нічого) і відчуття вібрації.
Tипова втрата чутливості при діабеті – «шкарпетки» (різної висоти, можуть бути до коліна або на півступні) i зрідка – «шкарпетки і перчатки».
Під час огляду потрібно звертати увагу на наявність сухої атрофованої шкіри на ногах, мозолів, грибкової інфекції на шкірі і нігтях, «натоптишів» (щільні мозолясті ділянки на ступнях) i деформації стопи (типово для діабету Шарко – деформація, коли стопа стає плоскою, і п’яти ніби повертаються всередину – туфлі стоптуються всередину, а не наззовні стопи). Вищеописані зміни можна вкласти в розуміння «стопа високого ризику». Із 100 хворих на діабетичні виразки 15 мають остеомієліт i майже 15 потребують ампутації, а летальність у таких пацієнтів подвоюється.
Що робити? Як завжди – освіта пацієнта. Прості, на перший погляд, рекомендації надзвичайно корисні, якщо пацієнт їх дотримується:
♦ не можна ходити босому (хворі не відчувають, коли наколюють ноги сухою травою, гoстрим каменем тощо);
♦ носити ортопедичне взуття або використовувати супінатори (вкладки в туфлі для підтримки зводу стопи);
♦ не носити дуже відкриті сандалі (може потрапити пісок, камінці, суха трава);
♦ не носити взуття на босу ногу;
♦ кожний день міняти бавовняні шкарпетки (синтетичні погано абсорбують піт);
♦ щовечора робити теплі мильні ванночки для ніг (мити ноги з милом!!!) i використовувати негрубу пемзу, щоб підчистити сухі місця, а потім дуже ретельно змастити ноги зволожуючим кремом (бажано спеціальним кремом для ніг);
♦ лікувати грибкову інфекцію, оскільки дрібні тріщини є воротами для інфекції.
♦ використовувати лікувальний педикюр: відмити, відтерти, забрати мозолі, врослі нігті, зробити масаж тощо. Це надзвичайно важлива гігієнічна процедура.
Існують різні пристосування, які можна вкласти в туфлі або приклеїти до ноги, щоб зменшити тиск на якусь частину стопи, під час лікування мозолів або для їх профілактики.
Додатково до цих заходів необхідно зробити ультразвуковий доплер, щоб виключити закупорку периферійних судин, і якщо у хворого матиме місце виразний атеросклеротичний стеноз артерії – спрямувати його на консультацію до судинного хірурга i, можливо, хірургічне лікування. Лікування переферійних судин буде корисним для загоювання виразок.
Aнтибіотики дають тривалий час, попередньо зробивши мікробіологічний аналіз. У таких пацієнтів можна зустріти аероби і анаероби. Стафілококова інфекція є найчастішою, але грам-негативні бактерії в поєднанні зі стафілококовою інфекцією теж зустрічаються часто. Колонізація Pseudomonas Aerogenes якщо діагностується, то вона важко піддається ірадикації.
Допомога хірургів і ортопедів потрібна, коли консервативне лікування не поліпшує стану, і хвороба прогресує.
Автономна нейропатія
Kрім соматичної нейропатії, діабет призводить до автономної нейропатії, яка може бути причиною:
– ортостатичної гіпотонії, posturaljnoj hipotonii;
– гастропарезу, що призводить до повільної евакуації із шлунка і періодичної нудоти, болю в епігастральній ділянці, або, навпаки, до швидкої евакуації їжі;
– еректильної дисфункції;
– неповного спорожнення сечового міхура, внаслідок чого – частих епізодів інфекції сечового міхура.
Автономна нейропатія може впливати на серцеву діяльність (наприклад, порушення серцевого ритму, що іноді призводить до неочікуваної смерті пацієнтів).
Нічні епізоди проносу також можуть бути наслідком кишкової автономної невропатії. Не потрібно забувати й про інші причини діареї у хворих на діабет, такі, як непереносимість медикаментів (наприклад, максимальні дози Метформіна, акарбоза), eкзокринна недостатність (лікують ензимними препаратами – Мезим, Креон та ін.) i просто інфекційні та токсичні гастроентеріти. Ці діагнози потрібно виключити в разі встановлення діагнозу автономної нейропатії кишківника.
В нирках у результаті автономної нейропатії відбувається денервація юкстагломерулярних клітин, які секретують ренін, що може викликати у хворих на діабет гіперкаліємію (гіпореніновий гіпоальдостеронізм).
Aвтономна нейропатія сприяє виникненню діабетичної артропатії (артропатія Шарко), що призводить до типової деформації стопи. В дрібних суглобах стопи відсутній біль, і стопи теплі, а не холодні, як у разі захворювання переферійних судин (макроваскулярні ускладнення).
На рентгенівських плівках і навіть під час МРТ-дослідження стопи Шарко важко відрізнити від остеомієліту.
Кардіоваскулярна автономна нейропатія
 Діагноз можна поставити, якщо спостерігається падіння систолічного артеріального тиску через 2 хвилини стояння більше, ніж на 20 мм рт ст плюс зниження варіації частоти пульсу (зазвичай, у здорових, коли артеріальний тиск падає плюс частішає пульс, щоб збільшити серцевий викид i тримати стабільний артеріальний тиск). EKГ (60 секунд писання в одному відведенні) демонструє варіацію серцевої частоти дуже добре.
Діагноз можна поставити, якщо спостерігається падіння систолічного артеріального тиску через 2 хвилини стояння більше, ніж на 20 мм рт ст плюс зниження варіації частоти пульсу (зазвичай, у здорових, коли артеріальний тиск падає плюс частішає пульс, щоб збільшити серцевий викид i тримати стабільний артеріальний тиск). EKГ (60 секунд писання в одному відведенні) демонструє варіацію серцевої частоти дуже добре.
Iноді постуральна гіпотонія буває після вживання їжі i може бути пов’язана зі швидким випорожненням шлунку. Ця реакція може бути уповільнена вживанням їжі з низьким глікемічним індексом.
Taкі медикаменти, як Pressin, Prasosim, Minipress, трициклічні антидепресанти можуть погіршувати постуральну гіпотонію.
Лікування постуральної гіпотонії зводиться до навчання пацієнта не робити різкої зміни положення (наприклад, із стану лежачи одразу вставати, а спочатку сісти і після паузи встати та після паузи йти); можна підняти підголовник ліжка, збільшити вживання солі і в тяжких випадках призначати Fludrokortizon 0,5-1 мг в день i «компресійні чулки» (такі чулки прорезинені, що призначають і в разі варикозного розширення вен; вони збільшують венозний приток до серця).
Профілактичного лікування серцевої автономної нейропатії немає. Потрібно бути обережним при призначенні препаратів, що контролюють серцевий ритм, уникати комбінації медикаментів (наприклад, бета-блокатори не призначати разом із негідропіpединовими блокаторами кальцієвих каналів (верапаміл, ділтіазем).
Діабетичний гастропарез
Затримка евакуації з шлунка в разі діабетичного гастропарезу може бути безсимптомною або бути причиною нудоти, блювоти, здуття живота, болю і відчуття важкості в епігастрії. Уповільнену евакуацію зі шлунка дуже добре підтверджує радіоізотопне сканування, i вoнa присутня у половини хворих (близько 50%) з тривалим перебігом діабету. Для діагнозу можна також зробити «рентген з барієвим годуванням».
Гастроінтестінальні симптоми різного ступеня також спостерігаються майже у 50% таких хворих. Суворої корекції між швидкістю евакуації із шлунка і наявністю симтомів немає. Це можна пояснити тим, що евакуація зі шлунка уповільнюється на короткий період під час високого рівня глюкози i на більш тривалий період через порушення функції автономної нервової системи.
Клінічні наслідки уповільненої евакуації зі шлунка включають погану абсорбцію ліків, непередбачувані коливання глюкози крові і перелічені гастроінтестинальні симптоми (нудота, блювота, здуття, біль).
Специфічного лікування діабетичного гастропарезу немає. Загальні заходи щодо контролю за діабетом, артеріальним тиском, холестерином плюс симптоматичне лікування.
Прокінетики, такі, як Cizapride(Prepulsid) – антагоніст серотоніна, Domperidon (Motilium), Metoclopramide (Maxolon, Metamax)– антагоністи допаміна і Eritromicin.
Cizapride останнім часом втратив популярність не внаслідок поганої ефективності, а в результаті подовження в разі його застосування, інтервалу QT i виникнення небезпечних аритмій.
Eritromicim є стимулятором мотилін-рецепторів, більш ефективний під час внутрішньовенного введення (короткий період), ніж у таблетках. Більш тривало можна спробувати невисокі дози орально 250 мг двічі на день. Протипоказане його призначення разом з Cizapridom, оскільки Еritromicin уповільнює метаболізм Cizaprida.
Тривале застосування всіх вищеперелічених медикаментів асоціюється зі зниженням їх ефективності i можливою небажаною взаємодією з іншими медикаментами.
Eректильна дисфункція
Eректильні порушення є частиною автономної нейропатії і найбільш частим її проявом у чоловіків з діабетом. Частота зростає з віком і майже 60% чоловіків з діабетом у віці понад 60 років страждають на порушення еректильної дисфункції.
Kрім автономної нейропатії, в разі діабету спостерігається ендотеліальна дисфункція в кавернозних сінусах (corpus cavernosum). В додаток до цього – дія медикаментів (бета-блокатори, тіазидні діуретики, антидепресанти, транквілізатори), збільшене вживання алкоголю, куріння i захворювання переферійних судин також негативно впливає на еректильну функцію.
Iнгібітори фосфодіестерази 5 типу, такі, як Sildenafil (Viagra), Vardenafil (Levitra i Tadalafil (Cialis) різняться як у ефективності, так і в побічних ефектах. Близько 50% хворих на діабет відповідають на лікування, водночас ефективність цих засобів у хворих без діабету сягає 70%.
Побічні ефекти: головний біль, приливи, порушення кольоросприйняття. Абсолютним протипоказом є поєднання цих препаратів з будь-якими формами нітратів (Nitroglicerin, Isosorbid, та ін.). Перед використанням віагри лікування нітратами потрібно припинити хоча б за тиждень.
Переферична нейропатія з больовим синдромом
Ще одним проявом автономної нейропатії є оніміння, парестезія, гострий або пекучий біль у стопах.
Як правило, поліпшення спостерігається під час ходьби, і виразність симптомів може коливатися протягом днів і тижнів. Контроль за діабетом попереджає розвиток такої нейропатії, але якщо вона вже має місце, то є незворотньою навіть у разі суворого контролю за глюкозою крові.
-трициклічні антидепресанти, такі як Amitriptilin (Endep, Tryptanol) та /або
-антиепілептичні, такі як Cabamazepine (Tegretol) або Gabapentin (Gabahexal, Neurontin).
Нещодавно на ринку з’явився ще один препарат Pregabalin (Lyrica), але ціна цього медикаменту досить висока.
Gabapentin i Pregabalin потрібно починати з маленьких доз, поступово підвищуючи, доки не настане ефект або, в гіршому випадку, розвинеться побічний ефект.
Не всі препарати є ефективними у різних хворих, тому потрібно підбирати, починаючи з Amitriptilina, Carbamazepina. Moжна поєднати препарати, щоб добитися контролю симптомів.
Mісцеве лікування кремом Capsaicin 0,075% (можна купити готовим) або Doxepin (який готує аптека) можна використати як монотерапію, але краще в поєднанні з медикаментами, вказаними вище.
Зоя ВОЛОБУЄВА
к.мед.н., лікар державної клініки м.Тоовомба, Австралія