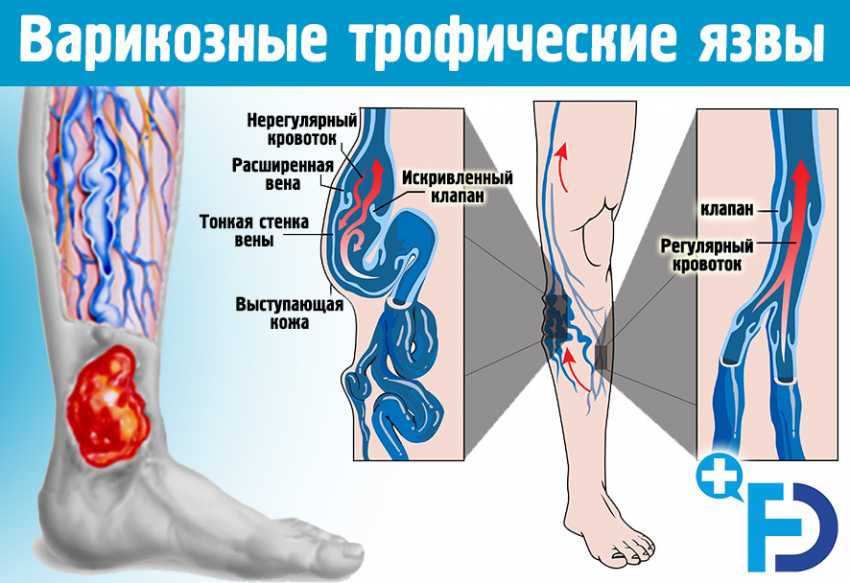
Варикозные трофические язвы
Варикозные трофические язвы (ВТЯ) занимают важное место в работе врача общей практики как вследствие распространенности патологии, трудоемкости лечения, так и сложности достижения положительного результата.
Согласно современным данным, частота данного заболевания составляет около 2% взрослого населения, а у лиц старше 65 лет достигает 3 – 6%.
Вышесказанное определяет актуальность и большую социальную значимость проблемы, особенно с учетом потери трудоспособности, инвалидизации, затрат на лечение.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
В основе возникновения ВТЯ лежит нарушение венозного оттока крови, приводящее к региональной флебогипертензии. Характер флебогемодинамики нижних конечностей (НК) определяет то, что наиболее выраженные изменения возникают в нижней трети голени, особенно в зоне внутренней лодыжки, где, вследствие появления клапанной недостаточности вен и перфорантов, развивается вертикальный и горизонтальный рефлюкс крови. В результате венозное давление значительно возрастает, достигая 250 – 300 мм вд. ст. Это приводит к каскаду изменений в микроциркуляторном русле – расширению просвета сосудов, замедлению кровотока, агрегации эритроцитов и тромбоцитов, образованию многочисленных микротромбозов, усугубляющих нарушение капиллярного тока, развитию экстравазации протеинов и форменных элементов, перифокальному отеку. Вышедший в межклеточное пространство фибриноген полностью не лизируется, в результате чего вокруг венозных и артериальных капилляров образуются «муфты», усугубляющие нарушение метаболических процессов.
Появление артериоло-венозного шунтирования приводит к дальнейшей редукции микроциркуляторного русла и нарушению трофических процессов. Выделяющиеся из активированных лейкоцитов цитокины, лейкотриены, свободные радикалы кислорода, протеолотические ферменты и факторы активизации тромбоцитов приводят к развитию воспаления и способствуют некрозу покровов, особенно в случаях микротравматизации. Наличие венозного и лимфатического стаза, отёка, нарушения барьерной функции кожи создает благоприятные условия для присоединения микрофлоры, что способствует усилению воспаления, прогрессированию некротического поражения очага.
На основании клинико-гистологических исследований выделяют две степени сосудисто-тканевой недостаточности при ВТЯ. Первая степень (компенсированная) характеризуется относительно равномерным истончением дермы, расширением и полнокровием сосудов, сладж-синдромом. Грануляционная ткань язвы отечна, инфильтрирована нейтрофильными гранульцитами, в умеренном количестве в ней присутствуют макрофаги.
При второй степени (декомпенсированной) дерма в зоне индурации значительно истончена, в ней прогрессивно уменьшается число волосяных фолликулов и потовых желез, выявляется диапедез, кровоизлияния с многочисленными зонами гемосидерина. Обнаруживаются склерозированные или тромбированные артериолы, окруженные «коллагеновыми муфтами», которые создают диффузионный барьер и приводят к стойкой гипоксии тканей. Коллагеновые волокна теряют свои контуры, сливаясь в гомогенную массу, некоторые из них подвергаются некрозу. Слой грануляционной ткани резко истончен, отечен, с выраженной инфильтрацией лимфоцитами и практически полным отсутствием макрофагов; выражен липодермосклероз. В рубцовый процесс вовлекаются не только мягкие ткани, но и фасции, нередко сухожилия и связки голеностопного сустава, что приводит к нарушению его подвижности, ухудшению венозного оттока вследствие ослабления функции мышечно-венозной помпы.
Диагностика варикозной трофической язвы
При постановке диагноза ВТЯ следует учитывать, что появление язв нижних конечностей может быть обусловлено многочисленными другими этиологическими факторами.
Классификация причин трофических язв нижних конечностей (В.И.Стручков с видоизменениями)
1. Расстройства крово- и лимфообращения:
– артериального (эмболии, тромбозы, облитерирующие заболевания, синдром диабетической стопы);
– венозного (варикозное расширение вен (варикозная вена), ПТФС, тромбофлебиты и др.);
– лимфатического
2. Травматического происхождения (механические, термические, электротравма, лучевые, химические).
3. Инфекционные:
– вульгарная (вторичная) гнойная инфекция;
– специфическая инфекция (туберкулез, микозы, лейшманиоз, амебиаз, сифилис и др.).
4. Нарушения трофики тканей при повреждениях и заболеваниях центральной и периферической нервной системы.
5. Изъязвления опухолей.
6. Общие заболевания (гипертоническая болезнь, системные васкулиты, коллагенозы, сердечн-сосудистая недостаточность, гематологические болезни и др.).
7. Сочетанные причины.
Прежде всего необходимо дифференцировать язвы нижних конечностей венозного генеза с таковыми при общих заболеваниях, в первую очередь при гипертонической болезни, сердечной недостаточности, диабете, системных болезнях соединительной ткани, посттравматических трофических поражениях, облитерирующем атеросклерозе, изъязвлении опухолей. Существенную помощь в установлении причины может оказать анализ жалоб пациента, анамнез, клинические проявления и врачебный осмотр.
При варикозных трофических язвах больные жалуются на наличие длительно незаживающей язвы с гнойным отделяемым, порой довольно обильным, зуд (особенно ночью), боли в нижней трети голени, усиливающиеся при движениях, нарушение трудоспособности. Очаг локализуется, как правило, по передне-внутренней поверхности нижней трети голени, обычно имеет овальную форму, с участками некротических тканей серого цвета и цианотических грануляций с гнойным налетом и с гнойно-некротическим отделяемым грязно-серого цвета с неприятным запахом (фото 1).
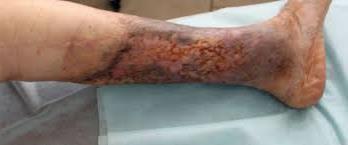
Кожа вокруг истончена, пигментирована, нередко отмечаются перифокальная гиперемия с цианотическим оттенком, экзематозные изменения, шелушение. На пораженной конечности видны расширенные извитые вены, рубцы заживших ранее язв, часто определяется отечность стопы и голени. Размеры язвы весьма вариабельны – от 1 – 3 см до циркулярного дефекта покровов, в глубину она может распространяться до икроножных мышц, ахилового сухожилия, периоста.
Боль первоначально не характерна, и её появление свидетельствует о наличии гнойно-воспалительного процесса, пенетрации язвы вглубь тканей или ишемии (первичной или сочетанной), или васкулита (вследствие ревматоидного артрита, склеродермии, системной красной волчанки и др).
Анамнез жизни и заболевания позволяет установить наличие ранее имевшей место венозной патологии (варикозная болезнь, поверхностный или глубокий тромбофлебит, посттромбофлебитический синдром) или другой причины (диабет, облитерирующий атеросклероз, артериальная гипертензия, перенесенная травма конечности или позвоночника и др.).
Образованию ВТЯ обычно предшествуют указания на прогрессирование симптомов нарушения венозного кровообращения конечности – усиление чувства тяжести в ногах, судорог икроножных мышц, а нередко появление боли, жара, зуда в нижней трети голени. Через несколько дней или недель в области внутренней лодыжки появляется диффузное уплотнение кожи (индуративный целлюлит), гиперемия, отделяемое в виде капель серозного характера. В последующем в центре такого участка возникает очаг эксфолиации эпидермиса, затем один или несколько небольших, сливающихся язвенных дефектов, покрытых струпом, под которыми открывается мокнущая влажно-красная поверхность.
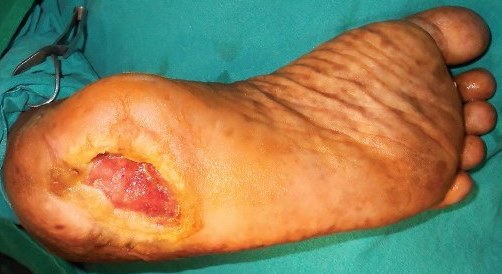
При трофических поражениях, связанных с нарушением артериального кровотока, отмечаются интенсивные боли, очаги некроза зачастую имеют иную локализацию, сочетаются с ишемическими некрозами на стопе, существенно отличается анамнез заболевания. При осмотре регистрируется снижение или отсутствие пульсации на стопе, подколенной, бедренной артериях. Для раковых поражений характерны плотные, бугристые разрастания, идущие со дна язвы; при этом следует учитывать и возможность малигнизации длительно существующей (многолетней) язвы (фото 2).
Окончательный диагноз устанавливается только после проведения инструментальных методов исследования. Прежде всего – ультразвуковая доплерография и ультразвуковое дуплексное ангиосканирование, которые позволяют определить как состояние венозной системы нижних конечностей (в том числе наличие и локализацию клапанной недостаточности), так и артериальной, измерить лодыжечно-плечевой индекс – важный критерий при оценке полноценности артериального кровотока, особенно у больных с сахарным диабетом. По отдельным показаниям показано проведение рентгенконтрастной флебографии. В комплекс исследования пациентов необходимо, помимо стандартного общеклинического обследования, включать определение состояния сердечно-сосудистой и дыхательной системы, углеводного обмена, бактериологическое исследование язвы, цитологическое (особенно при длительно существующих язвах и подозрении на онкопатологию), рентгенографию костей голени и голеностопного сустава.
Осложнения варикозно-трофических язв
– дерматит, пиодермия, экзема окружающего кожного покрова;
– микотические поражения;
– рожистое воспаление, вторичная лимфэдема;
– тромбофлебит;
– оссифицирующий периостит;
– артроз и контрактура голеностопного сустава;
– малигнизация.
Тактика и методы лечения варикозно-трофических язв
Исходя из патогенеза ВТЯ понятно, что излечение данного контингента больных может быть достигнуто только путем хирургической коррекции нарушений венозного кровотока нижних конечностей. Поэтому пациенты, обратившиеся к семейному врачу, должны быть консультированы хирургом (ангиохирургом) для решения вопроса о возможности и целесообразности операции. Консервативное лечение применяется либо в качестве предоперационной подготовки язвенной поверхности, либо в случаях невозможности радикальной операции, или при отказе пациента от последней. Такая терапия проводится преимущественно амбулаторно, в том числе врачом общей практики (при необходимости с консультативной помощью хирурга).
Комплекс консервативных лечебных мероприятий хотя и зависит от размера и характера раневого (язвенного) процесса, но включает следующие основные составляющие:
1. Эластическую компрессию;
2. Лечебно-охранительный режим;
3. Системную терапию;
4. Местное лечение.
Эластическая компрессия позволяет улучшить венозный отток крови и уменьшить рефлюкс через недостаточные клапаны, снизить отеки конечности. Оптимальным методом для этого в настоящее время является медицинский компрессионный трикотаж, который позволяет обеспечить физиологическое распределение давления от стопы к верхней трети бедра. В зависимости от величины давления, создаваемого трикотажем в надлодыжечной области, выделяют 4 компрессионных класса. Подбор проводится индивидуально, в соответствии со степенью венозной недостаточности. Широко распространены и компрессионные бандажи (бинты), которые разделяются по степени их растяжимости, – при хронической венозной недостаточности не рекомендуется использовать бинты высокой растяжимости. Использование бандажей требует специального обучения, т.к. неправильное бинтование приводит к ухудшению язвенно-трофического процесса. Важно, чтобы пациенты знали, что применение компрессии должно быть регулярным, что одевать трикотаж или бинты необходимо утром после наиболее полной разгрузки конечности за ночь, что нельзя спонтанно использовать эти средства в средине дня, особенно при усилении отека конечности, появления чувства тяжести в ногах.
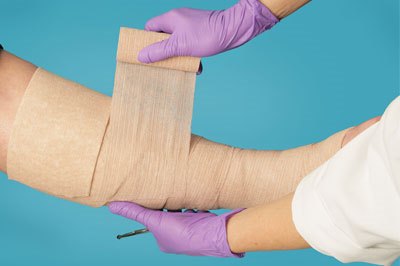
На протяжении всего периода лечения варикозно-трофической язвы необходимо соблюдение лечебно-охранительного режима, заключающегося в преимущественном пребывании в горизонтальном положении с приподнятыми НК. Это диктуется особенностью венозной флебогемодинамики. Пациентам необходимо знать, что переход из горизонтального положения в вертикальное приводит даже в норме к повышению венозного давления нижних конечностей под влиянием гидростатического фактора в 8 – 14 раз. Поэтому противопоказано длительное пребывание стоя. Существенно ухудшают венозный отток также физические усилия, особенно связанные с поднятием тяжести, вследствие повышения внутрибрюшного давления. При необходимости передвижения ходьба должна быть энергичной, т.к. это позволяет включить механизм «мышечно-апоневротической помпы».
Системная терапия включает прежде всего назначение флеботропных средств, обладающих способностью повышать тонус венозной стенки, способствовать лимфооттоку и улучшать микроциркуляцию.
Для улучшения микроциркуляции целесообразно применение пентоксифиллина (трентала), низкомолекулярного гепарина (фраксипарин и др.). Системная антибактериальная терапия показана при развитии гнойновоспалительных осложнений. При проведении лечения необходимо обращать внимание пациентов на то, что ожидаемый эффект может быть обеспечен только при соблюдении назначенного курсового приёма препаратов в рекомендованных дозах и кратности на протяжении требуемого срока.
Местное лечение имеет важное значение в успехе заживления варикозн-трофической язвы и занимает особое место в практике семейного врача. В настоящее время для лечения ран предлагается большой арсенал различных отечественных и зарубежных средств и перевязочных материалов, перечень которых значительно превышает 100 наименований и насчитывает более 2000 разновидностей. Это не только вносит сумятицу в определении оптимального из них, но и подчеркивает необходимость подбирать препараты только на основе оценки характера раневого процесса и знании механизма действия каждого из них, соответствии фазе раневого процесса. Так, первой фазе при выраженной перифокальной воспалительной инфильтрации, большом количестве гнойнонекротических тканей с обильным отделяемым, показано применение средств, разработанных для первой фазы раневого процесса.
В этих случаях необходимы препараты, обладающие одновременно выраженным дегидратирующим и противовоспалительным действием, подавляющие рост патогенной микрофлоры, способствующие очищению язвы от гнойно-некротических тканей. В качестве таковых целесообразно использовать многокомпонентные мази на гидрофильной основе, обеспечивающие вышеуказанное комплексное действие (Левосин, Левомеколь, Диоксиколь, Офлокаин, Мирамистин).
Использование мазей на жировой основе в этих случаях не показано, т.к. они препятствуют оттоку раневого содержимого и тем самым усиливают перифокальную инфильтрацию, создают благоприятные условия для роста бактерий и прогрессирования гнойно-воспалительного процесса. После купирования явлений воспалительной инфильтрации, очищении язвы от гнойно-некротического содержимого и появления активного роста грануляций дальнейшее применение медикаментозных средств, обладающих высокой осмотической активностью, не показано, поскольку в этих случаях они подавляют рост грануляций и нарушают эпителизацию.
Препараты на второй стадии заживления должны улучшать трофику тканей и стимулировать процессы репарации, предотвращать возможность вторичного инфицирования и гипергидратации, обеспечивать защиту язвенной поверхности от травматизации. С этой целью рекомендуют многокомпонентные мази на гидрофильной основе, разработанные для второй фазы раневого процесса (Пантестин, Актовигин, Метилурацил и др.), а также мази на жировой основе, содержащие компоненты, активирующие репарацию. Целесообразно в таких случаях также использование гидколоидных покрытий (Duo-Derm, Hydrocoll, Hydrosorb и др.), губок (Combi Derm), которые обладают способностью абсорбировать раневой экссудат, предотвращать вторичное инфицирование, при смене повязки защищают грануляции от травматизации и стимулируют их рост. К недостаткам относится, прежде всего, вероятность мацерации кожи, поэтому требуется тщательный динамический контроль в ходе лечения.Хорошо зарекомендовали себя при гранулирующих язвах с умеренным отделяемым альгинатные покрытия (Сорбалгон и др.), производимые из бурых водорослей. Они снижают гидратацию тканей и стимулируют репарацию, позволяют сократить частоту перевязок до 2–3 раз в неделю (при применении на чистые от гноя поверхности).
При гранулирующих язвах с обильной экссудацией можно применять гидроколлоидные волоконные повязки (гидрофибры – aquacel).
Для ускорения очищения язв от некрозов показаны протеолитические ферменты в форме порошка, мази (Ируксол) или пленок. Следует отметить, что ферменты, особенно в виде порошка, быстро расщепляются в ране, а их однонаправленное действие ограничивает показания к применение случаями преобладания в язве некрозов без перифокального отека и воспаления.
При возникновении осложнений в виде дерматита и мокнущей экземы на кожу вокруг язвы наносят мази с кортикостероидами – их повязки на язву нецелесообразны изза угнетения репаративных процессов.
Методика перевязки включает гигиеническую обработку кожи вокруг язвы, промывание последней перекисью водорода и стерильным физиологическим раствором (можно проводить это под давлением, создаваемым при помощи шприца) с последующей обработкой антисептиками (Декасан и др.). Затем на язву наносится избранное лекарственное средство. Целесообразно (при отсутствии нарушений артериального кровотока) создавать дополнительную компрессию путем накладывания на повязку поролоновой губки с таким расчетом, чтобы она перекрывала язву по периметру на 4 – 5 см. В процессе местного медикаментозного лечения необходим тщательный врачебный контроль, по результатам которого можно определить эффективность назначенного средства и провести коррекцию.
В заключение следует подчеркнуть, что необходим индивидуальный подход к выбору препаратов, своевременная их смена в зависимости от течения раневого процесса. Важно информировать больного, что единого «средства-панацеи» не существует, что окончательное излечение от варикозно-трофической язвы может быть обеспечено только при условии хирургической коррекции венозного кровотока нижних конечностей, а существующие в настоящее время методики операций позволяют достичь успеха в большинстве случаев.
Сергей БЕЛОВ, Эдуард ГИРКА
Кафедра хирургии и проктологии Харьковской медицинской академии последипломного образования