Диабетическая стопа. Синдром диабетической стопы: симптомы и лечение
Результаты эпидемиологических исследований, проведенных в различных странах, свидетельствуют, что в структуре всех ампутаций нижних конечностей нетравматического характера больные СД составляют 50 – 75%. Поражения нижних конечностей у больных сахарным диабетом (СД) связаны с тем, что нарушение углеводного обмена приводит к изменениям периферического кровотока, иннервации, развитию трофических язв, а в ряде случаев – к необходимости ампутации конечности.
Хроническая гипергликемия поражения нижних конечностей у больных сахарным диабетом (СД) связаны с тем, что нарушение углеводного обмена приводит к изменениям периферического, утяжеляет течение и усложняет лечение язвенных дефектов другого генеза (посттромбофлебитический синдром, липоидный некробиоз, экзема и др.). Все это определяет необходимость точной диагностики, дифференциации и выбора адекватного лечения в каждом случае развития трофического нарушения кожи нижних конечностей.
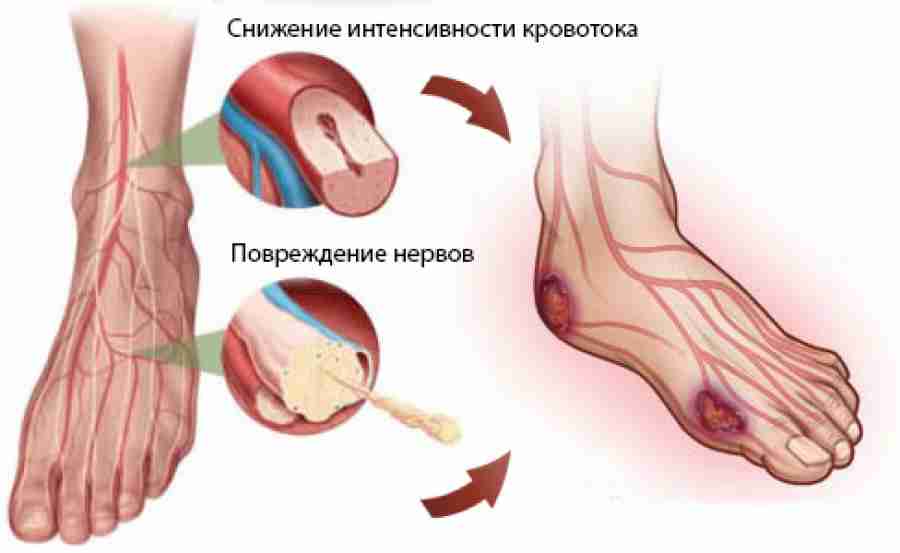
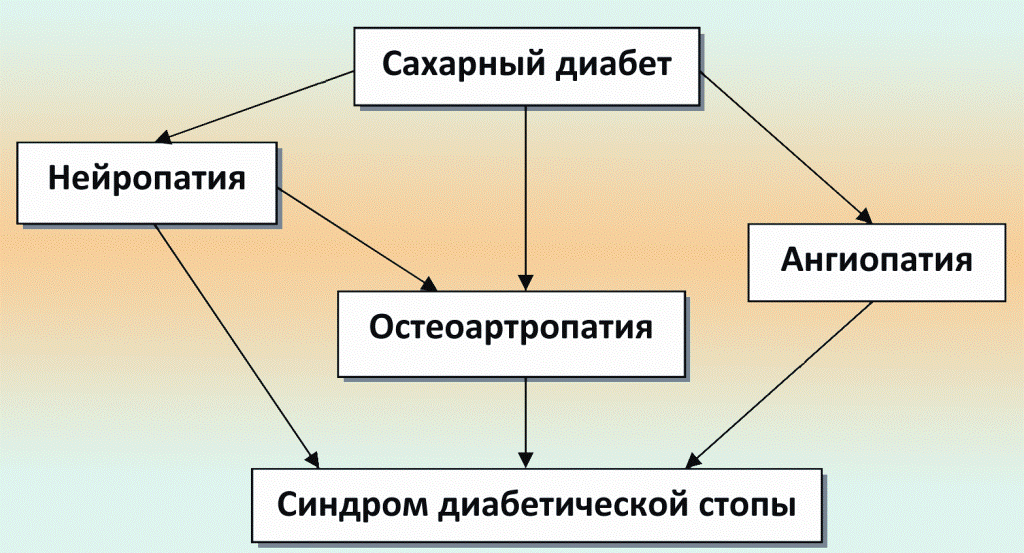
Синдром диабетической стопы объединяет патологические изменения периферической нервной системы, артериального и микроциркуляторного русла, костно-суставного аппарата, которые представляют непосредственную угрозу развития язвенно-некротических процессов и гангрены стопы.
Частота ампутаций зависит от возраста пациентов, длительности заболевания, типа диабета. У лиц пожилого возраста отмечается большая частота развития синдрома диабетической стопы с тенденцией к генерализации воспалительного процесса и развитию гангрены, следствием чего является большее число ампутаций большого объема.
Частота развития синдрома диабетической стопы коррелирует с длительностью течения основного заболевания. Следует обратить внимание, что при СД 2 типа на момент постановки диагноза до 30% больных имеют изменения периферической чувствительности или атеросклеротическое поражение периферических артерий той или иной степени выраженности. Частота развития язвенных дефектов стоп одинакова, независимо от типа диабета.
Сравнительный анализ частоты ампутаций показал, что подобные операции на нижних конечностях у больных СД производятся в 17– 45 раз чаще, чем у населения в целом, хотя частота обструктивных поражений периферических артерий при СД превышает таковую у лиц без диабета в 4 раза. Число ампутаций у больных СД определяется не только большой частотой облитерирующего атеросклероза периферических артерий, но и другими факторами. Наиболее важными среди них можно считать недооценку роли нейропатии в генезе язвенных поражений нижних конечностей, несвоевременное и неадекватное лечение, отсутствие у больных навыков правильного ухода за ногами.
Эпидемиологические исследования последних лет не оставляют сомнений в необходимости выработки мер по предотвращению и снижению частоты ампутаций у больных СД. Высокая послеампутационная летальность, высокая частота повторных ампутаций (табл. 1), инвалидность, огромные затраты, связанные с ведением данной категории больных, относятся к разряду нерешенных проблем.

Анализ патогенетических факторов, приводящих к образованию язвенных дефектов, а в случае присоединения инфекции и к развитию флегмоны, показывает, что в 15% случаев ведущим является ишемия, в 40% – сочетание нейропатии, деформации стопы и травмы, в 26% – нейропатия, ишемия, деформация, гиперкератоз и травма, в 19%– нейропатия, травма, деформация и гиперкератоз. Диабетическая нейропатия сама по себе не приводит к развитию трофических язв нижних конечностей, но значительно повышает риск их развития при сочетании нескольких факторов.
Чтобы понять, каким образом нейропатия может влиять на образование язвенных дефектов стоп и даже на развитие диабетической гангрены, следует рассмотреть патогенетические механизмы развития синдрома диабетической стопы (схема 1).
Данные о лечении отдельных нозологических форм (схема 1)
Периферическая нейропатия является наиболее частым осложнением СД; частота ее составляет у больных СД 1 типа 13 – 54%, у больных СД 2 типа – 17 – 45%. Расхождения в данных по частоте периферической нейропатии связаны с трудностью диагностики нарушений и напрямую зависят от метода обследования.
Трофические язвы нижних конечностей рассматриваются как одно из осложнений диабетической полинейропатии. К другим осложнениям относятся деформация стоп, остеоартропатия (стопа Шарко), ампутация конечности.
Соматическая и автономная нейропатия могут рассматриваться как самостоятельные факторы, способствующие развитию язвенного дефекта стопы (схема 2).
Нейропатия в патогенезе пораженных нижних конечностей при сахарном диабете (схема 2)
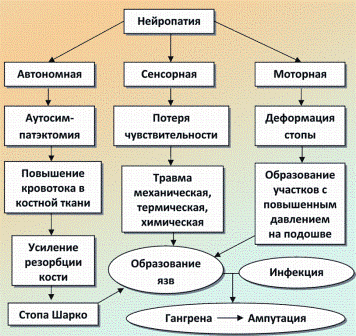
Соматическая, длительно протекающая сенсомоторная нейропатия приводит к характерной деформации стопы, препятствующей нормальному расположению ее при ходьбе и стоянии. Эта деформация, обусловленная нарушением баланса между флексорами и экстензорами, приводит к выбуханию головок плюсневых костей, формированию отдельных участков на подошвенной поверхности стопы, испытывающих избыточное нагрузочное давление. Постоянное давление на эти области приводит к воспалительному аутолизу мягких тканей и формированию язвы. Это является причиной наиболее частого расположения язв именно в области проекции головок плюсневых костей на подошве. Снижение болевой чувствительности и суставного чувства приводит к тому, что образование язвы остается незамеченным больным. Часто из-за сниженной чувствительности пациенты лишены защиты от различных повреждающих воздействий внешней среды, например, действия высоких температур или ультрафиолетовых лучей. Автономная дисфункция часто сопутствует соматической нейропатии, характеризуется снижением или полным отсутствием функции потоотделения (сухая, истонченная кожа). Следствием вегетативной нейропатии, которую можно охарактеризовать как аутосимпатэктомию, является обызвествление медии артерий, которое часто называют склерозом Менкеберга. Проявление вегетативной нейропатии имеет место у 25% больных СД и определяется рентгенографически, но нередко ошибочно трактуется как наличие облитерирующего атеросклероза. Автономная нейропатия приводит к усилению кровотока в поверхностных сосудах кожи, что обуславливает повышенную температуру кожных покровов стоп, усиленное кровенаполнение и контурирование вен кожи, даже в горизонтальном положении пациента. Эти изменения являются следствием образования артериовенозных шунтов, по которым артериальная кровь, минуя капиллярную сеть, сбрасывается в венозное русло, приводя к фактическому снижению капиллярного кровотока.
Повышенная кожная температура стопы скорее свидетельствует о наличии активного процесса остеоартропатии, чем о состоянии периферического кровотока.
Диабетическая отеоартропатия, развивающаяся вместе с диабетической нейропатией, является одним из ее проявлений. Наиболее выраженные изменения костных структур и связочного аппарата имеют место именно на стопе и часто называются «суставом» или «стопой Шарко». Newman классифицировал различные формы неинфекционных поражений костей и суставов при диабетической нейропатии: остеопороз, гиперостоз, остеолиз, собственно сустав Шарко, патологические переломы и спонтанные вывихи. На практике наблюдаются различные сочетания указанных форм у одного и того же пациента, что связано с общностью их патогенетических и реализующих факторов. Многие авторы предлагают объединить разновидности патологических изменений костей и суставов под термином «стопа Шарко». Важное значение имеет определение стадийности развития «стопы Шарко».
Стадии развития диабетической остеоартропатии
1-я – наличие отека стопы, гипертермия и гиперемия;
2-я – формирование деформации стопы; рентгенологически определяются костные изменения в виде остеопороза, костной деструкции, фрагментации костных структур;
3-я – выраженная деформация стопы, наличие спонтанных переломов и вывихов;
4-я – образование язвенных дефектов; при инфицировании возможно быстрое развитие гангрены.

Наличие у больного нейропатии может маскировать спонтанные переломы костей стопы, которые диагностируются лишь при рентгенологическом обследовании. Наибольшая эффективность терапевтического воздействия возможна при 1-й и 2-й стадиях.
Диабетическая макроангиопатия. Указаний на специфическую диабетогенную природу поражения крупных сосудов нет. Однако СД явно ускоряет атеросклеротический процесс, который связан с возрастом. Это влияние можно наблюдать не только при явном диабете, но и при нарушении толерантности к глюкозе. Другие сердечно-сосудистые факторы риска, такие как гиперлипидемия и гипертония, ускоряют манифестацию диабета через инсулинорезистентность. У пациентов с хронической гипергликемией процессы образования атеросклеротической бляшки включают повреждение эндотелия, пролиферацию гладкомышечных клеток и их миграцию из медии в интиму, накопление липидов и липопротеидов гладкомышечными клетками и макрофагами артериальной стенки, изменения соединительной ткани и системы свертывания, особенно тромбоцитарного звена. Морфологически атеросклеротические поражения при диабете не отличаются от таковых в общей популяции. Однако они не только чаще встречаются при СД и более выражены, но имеют определенные особенности. Атеросклеротический процесс носит диффузный характер; имеется выраженное предрасположение к поражению периферических артериальных сегментов, поэтому до возникновения перемежающейся хромоты у таких больных появляются боли в ногах при интенсивной физической нагрузке.
Профилактика диабетической стопы
Основы профилактики диабетической макроангиопатии
Достижение оптимального метаболического контроля:
• нормализация показателей гликемии (обучение, диета, адекватная инсулинотерапия и терапия сахароснижающими препаратами, самоконтроль);
• устранение дислипидемии (диета, антилипидемические препараты).
Лечение гипертонии (обучение, самоконтроль АД, комбинированная антигипертензивная терапия при стойкой гипертонии).
• Снижение массы тела (диета, двигательная активность).
• Отказ от курения.
В зависимости от преобладания одного из основных патогенетических механизмов развития синдрома диабетической стопы различают нейропатическую, ишемическую и нейроишемическую формы этого осложнения.
Нейропатическая форма поражения встречается в 60 – 70% случаев, нейро-ишемическая – в 20 – 25% (при СД 2 типа у лиц старшего возраста частота встречаемости этой формы достигает 50%), ишемическая – у 10 – 15% пациентов.
Основными задачами диагностических мероприятий являются:
– определение клинической формы синдрома диабетической стопы, степени выраженности нейропатии и/или ишемии;
– глубины язвенного поражения;
– оценка состояния костных структур;
– выявление патогенной флоры в язвенном дефекте.
Актуальность проблемы ранней диагностики поражений нижних конечностей при диабете и своевременное правильное определение клинической формы синдрома диабетической стопы обусловлены высоким процентом ампутаций конечностей. Часто ампутация конечности необоснованно производится при нейропатической инфицированной форме, в то время как ранняя адекватная терапия позволяет избежать хирургического вмешательства в 90 – 98% случаев.
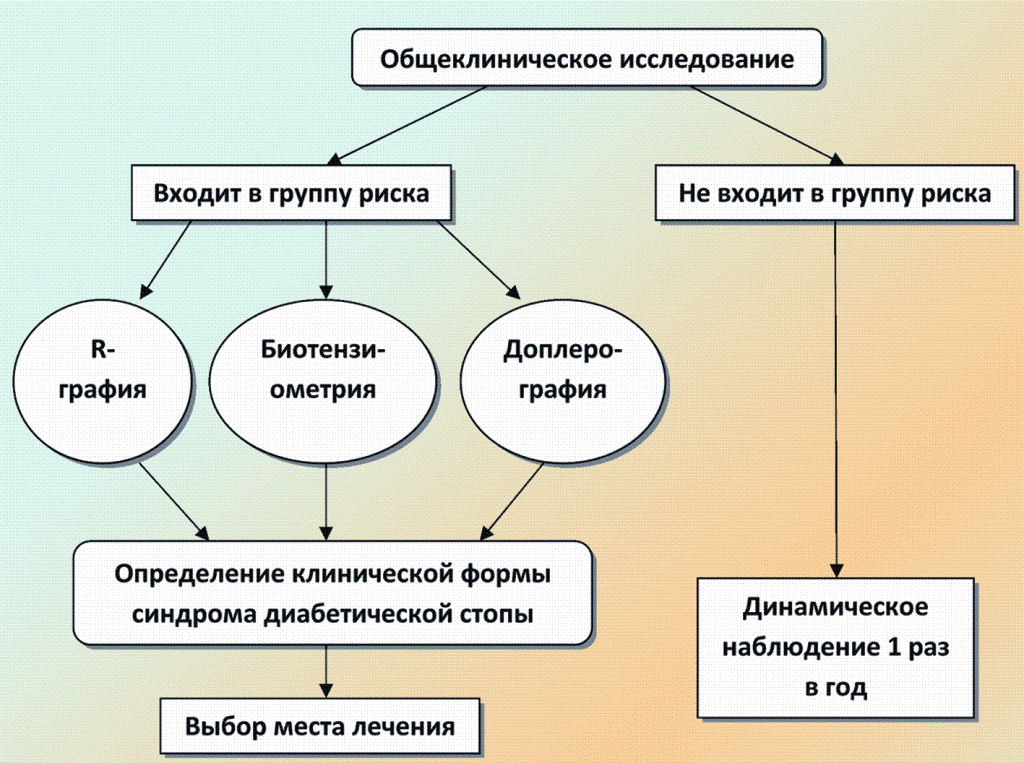
Диагностика поражений стоп у больных сахарным диабетом основывается на следующих принципах: тщательный сбор анамнеза, осмотр ног, оценка неврологического статуса, оценка состояния артериального кровотока, рентгенография стоп и голеностопных суставов, бактериологическое исследование раневого отделяемого.
Анамнез. Имеют значение длительность заболевания, тип СД, проводимое лечение, наличие у больного на момент осмотра или ранее симптомов нейропатии (колющие или жгучие боли в ногах, судороги в икроножных мышцах, чувство онемения, парестезии). Жалоба на перемежающуюся хромоту является характерным признаком макроангиопатии. Учитываются время появления болей, расстояние, которое больной проходит до появления первых болей, наличие болей в покое. В отличие от ишемических болей, которые могут также возникать ночью, нейропатически обусловленный болевой синдром купируется при ходьбе. Ишемические боли несколько ослабевают при свешивании ног с края постели.

Наличие в анамнезе язв или ампутаций является важным прогностическим признаком в плане развития новых поражений стоп. При других поздних осложнениях СД (ретинопатия и нефропатия, особенно терминальная стадия) высока вероятность развития язвенного дефекта.
Необходимо определить информированность больного о возможности поражения стоп при диабете, ее причинах и мерах профилактики. На основании анамнестических данных можно сделать первый шаг в дифференциальной диагностике нейропатической и ишемической форм синдрома диабетической стопы.
Осмотр ног является наиболее простым и эффективным методом выявления поражений стопы. При этом важно обратить внимание на следующие признаки: цвет конечности; наличие деформаций и отеков; состояние ногтей; наличие участков гиперкератоза и их расположение; наличие язвенных дефектов, особенно в межпальцевых промежутках, остающихся незамеченными пациентами; пальпаторно – определение пульсации на артериях стопы; состояние кожи и волосяного покрова. Осмотр и пальпация помогут уточнить диагноз синдрома диабетической стопы.
Оценка неврологического статуса. Неврологическое обследование включает исследование вибрационной чувствительности с помощью градуированного камертона. Порог виброчувствительности повышается с возрастом, поэтому необходима поправка на возраст или сравнение полученных результатов с номограммой. Для нейропатического поражения характерно повышение порога вибрационной чувствительности, что соответствует снижению показателей по шкале камертона ниже 3,0 условных единиц; для ишемического поражения показатели соответствуют возрастной норме.
Определение болевой, тактильной и температурной чувствительности по стандартным методикам. Большую распространенность приобрели неврологические наборы монофиламентов, позволяющих определить степень нарушения тактильной чувствительности.
Определение сухожильных рефлексов. Выявление признаков автономной нейропатии, на наличие которой указывает сухая кожа стоп, ортостатическая гипотония, проявляющаяся значительными перепадами артериального давления при смене положения тела. Наиболее информативным методом оценки состояния периферических нервов является электромиография.
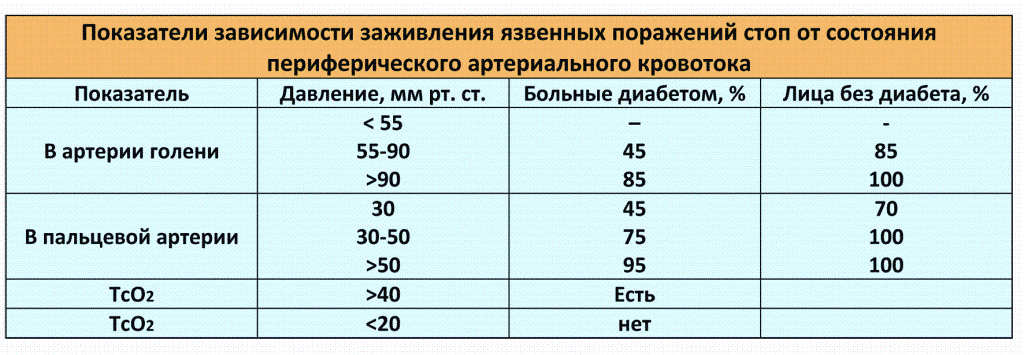
Оценка состояния артериального кровотока. Наиболее часто используются неинвазивные методы оценки состояния периферического кровотока – допплерометрия, допплерография; проводится измерение систолического давления в артериях бедра, голени и стопы, по градиенту давления определяется уровень окклюзии. Показатели лодыжечно-плечевого индекса (соотношение величины систолического давления в артерии голени и систолического давления в плечевой артерии) отражают степень снижения артериального кровотока. При необходимости проводится определение насыщения тканей кислородом. Для решения вопроса о проведении ангиохирургического лечения применяют рентгеноконтрастную ангиографию. Показатели систолического давления могут служить ориентиром при оценке возможности консервативного лечения, они также позволяют прогнозировать вероятность заживления язвенных дефектов стоп (табл. 4).
Рентгенография стоп и голеностопных суставов. Этот метод позволяет выявить признаки диабетической остеоартропатии, диагностировать спонтанные переломы мелких костей стопы, заподозрить наличие остеомиелита, исключить или подтвердить развитие газовой гангрены. Бактериологическое исследование отделяемого раневого дефекта имеет первостепенное значение для подбора адекватной антибиотикотерапии.
Алгоритм обследования больных СД на предмет выявления синдрома диабетической стопы и степени их выраженности представлен на схеме 3.
Нейропатия в патогенезе пораженных нижних конечностей при сахарном диабете (схема 3)
Диабетическая стопа лечение
Основные принципы консервативной терапии больных с синдромом диабетической стопы
 Радикальное дренирование, антибиотикотерапия, устранение отека конечности, разгрузка конечности, местное лечение, восстановление кровотока.
Радикальное дренирование, антибиотикотерапия, устранение отека конечности, разгрузка конечности, местное лечение, восстановление кровотока.
Радикальное дренирование производится во всех случаях, когда на стопе есть гнойно-некротическое расплавление мягких тканей. Производится с обеcпечением достаточного оттока гнойно-некроэктомия некротических масс.
Антибиотикотерапия проводится на основании результатов бактериологического исследования. Когда нет возможности быстрого получения результатов исследования, антибиотикотерапия назначается немедленно препаратами широкого спектра действия. Основные группы антибактериальных препаратов и возможные комбинации, используемые при лечении больных с инфицированными формами поражений стоп, перечислены ниже. Группа пенициллина, группа ампициллина, группа пенициллинов, устойчивых к пенициллиназе; группа пенициллинов широкого спектра действия антипсевдомонадные); цефалоспорины, аминогликозиды гентамицин, канамицин; макролиды, эритромицин, кларитромицин, азитромицин, рокситромицин, линкомицин, клиндамицин; хинолоны, ципрофлоксацин, офлоксацин, пефлоксацин.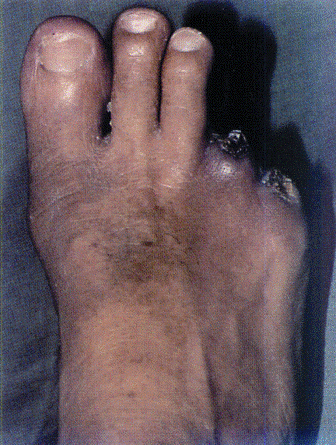
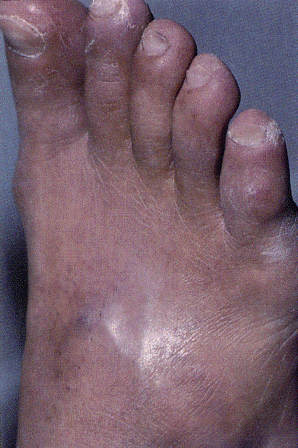 Устранение отечности очень важно с точки зрения устранения дополнительного фактора воздействия на периферические сосуды, ухудшающего кровоток. Уменьшению отечности способствуют рациональная антибиотикотерапия, дегидратационная терапия и приподнятое положение конечности.
Устранение отечности очень важно с точки зрения устранения дополнительного фактора воздействия на периферические сосуды, ухудшающего кровоток. Уменьшению отечности способствуют рациональная антибиотикотерапия, дегидратационная терапия и приподнятое положение конечности.
Разгрузка конечности является важным условием, способствующим заживлению язвенных дефектов на подошвенной поверхности стопы. Разгрузка может быть достигнута специальной лечебно-разгрузочной обувью, использованием больными для передвижений кресла-каталки, реже – костылей.
Местное лечение. Антисептики в виде раствора, а не мази. Растворы не должны обладать красящими свойствами (йод), так как по окрашенной коже вокруг раны трудно судить о динамике воспалительного процесса. Антисептик не должен обладать цитотоксическим действием, что в значительной мере влияет на скорость заживления. Перевязочные материалы должны обеспечивать достаточную влажность внутри раны (если нет ишемии), с этой целью используются гидрогелевые повязки; обладать достаточной гидрофильностью; обеспечивать беспрепятственный газообмен – быть атравматичными для раневого дефекта, особенно при удалении повязки; быть непроницаемым для бактерий.
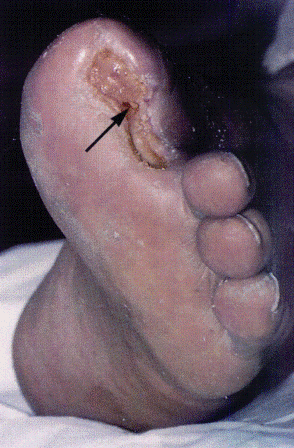
Выбор перевязочных средств производится в зависимости от стадии течения раневого процесса.
Восстановление кровотока. При значительном снижении артериального кровотока комплексное лечение диабетической стопы включает: устранение и компенсацию сердечной недостаточности; метаболический, гликемический и липидемический контроль; улучшение гемореологических свойств; инфузионную терапию препаратами простагландина Е; хирургическую сосудистую реконструкцию.
Основные меры по предотвращению ампутаций нижних конечностей у больных СД сводятся к формированию групп риска и определению категории риска развития синдрома диабетической стопы; обучению больных; динамическому наблюдению больных группы риска в специализированных центрах и кабинетах «диабетическая стопа»; правильный подбор и ношение ортопедической обуви.
Інститут ендокринології та обміну речовин ім.В.П.Комісаренка АМН України