Хвороба Меньєра
Історична довідка. Хвороба Меньєра як самостійне захворювання існує понад 140 років. Воно стало відомим після того, як у 1861 році французький лікар-сурдоотіатр Проспер Меньєр опублікував 4 статті в Паризькій медичній газеті. Вони були присвячені невідомому на той час захворюванню.
У 1861 році П. Меньєр зробив доповідь у Французській медичній академії «Про особливий вид тяжкої глухоти, яка залежить від ураження внутрішнього вуха», в якій наводить результати багаторічних клінічних спостережень даного захворювання за період 1842 – 1861 рр.
Відкрита автором хвороба характеризувалася трьома основними ознаками: 1. Наявність тріади симптомів: а) вушний шум і зниження слуху; б) запаморочення і атаксія; в) вегетативні розлади (нудота, блювання, блідість шкіри обличчя, холодний піт).
2. Відсутність гнійної патології у середньому вусі і органічних захворювань головного мозку та його оболонок.
3. Локалізація патологічного процесу у вушному лабіринті.
У 1865 році нова хвороба була названа іменем Меньєра і стала самостійною нозологічною формою.
До цього часу перед практичними лікарями постає питання, в яких випадках відповідну симптоматику трактувати хворобою Меньєра чи синдромом Меньєра? Сучасні англомовні автори (K. Lee та ін.) вважають, що термін «хвороба Меньєра» доцільно вживати у тих випадках, коли етіологія хвороби невідома. Якщо подібні симптоми є наслідком якогось захворювання (вертебро-базилярна недостатність, післятравматична енцефалопатія тощо), то говорять про «синдром Меньєра» (О.О. Кіцера, 2008).
Етіологія і патогенез хвороби Меньєра
Досі етіологія хвороби Меньєра залишається невідомою. Серед великої кількості теорій щодо етіології та патогенезу хвороби Меньєра можна виділити дві великі групи гіпотез, які базуються на факті існування ендолімфатичного гідропсу (водянки лабіринту).
Перша група теорій визнає провідну роль факторів загального характеру або за змінами в окремих відділах ЦНС: алергія, порушення водно-електролітного обміну, тромбоутворення, імунні, автоімунні процеси, інфекція, недостатність ендокринної системи, ураження слухових і вестибулярних ядер стовбура мозку тощо.
Друга група визначає основну роль локальних змін у внутрішньому вусі: судинні порушення в лабіринті (судинна теорія – спазм артеріол, розширення капілярів і вен, підвищення внутрішньолабіринтного тиску), порушення механізмів продукції та всмоктування ендолімфи (резорбційна теорія), ембріогенетичні зміни лабіринту.
І.Б. Солдатов (2000) вважає, що одним із факторів, які спричинюють порушення гомеостазу внутрішнього вуха в разі хвороби Меньєра, є зміни активності апудоцитів – клітин лабіринту, які продукують гормони (біогенні аміни, пептидні гормони).
Нині більшість дослідників даної проблеми вважають, що основним патогенетичним фактором захворювання є дисфункція вегетативної інервації судин внутрішнього вуха і порушення обміну ацетилхоліну (М.С. Плужников і співавт.)
Статистичні дані. Існують різні і взаємопротилежні відомості щодо частоти хвороби Меньєра. Одні автори стверджують, що це захворювання є досить рідкісним, інші – навпаки, вважають його досить частим. Наводяться дані про те, що частота хвороби Меньєра може становити 16,6 % від загальної кількості вушних хвороб (Б.М.Сагалович, В.Т.Пальчун, 1999).
Хвороба Меньєра рідко виникає в дитячому і юнацькому віці. Однак у літературі наводяться окремі випадки захворювання на хворобу Меньєра і в дитячому віці. Найчастіше захворювання розпочинається у віці 30 – 50 років.
Достовірної різниці захворюваності на хворобу Меньєра за статтю не виявлено. Хвороба Меньєра зустрічається однаково часто у пацієнтів різних професій.
Частіше процес має двобічний характер. Друге вухо включається в патологічний процес у середньому через 8 років – від 0 до 15 років.
Паталогоанатомічна картина хвороби Меньєра
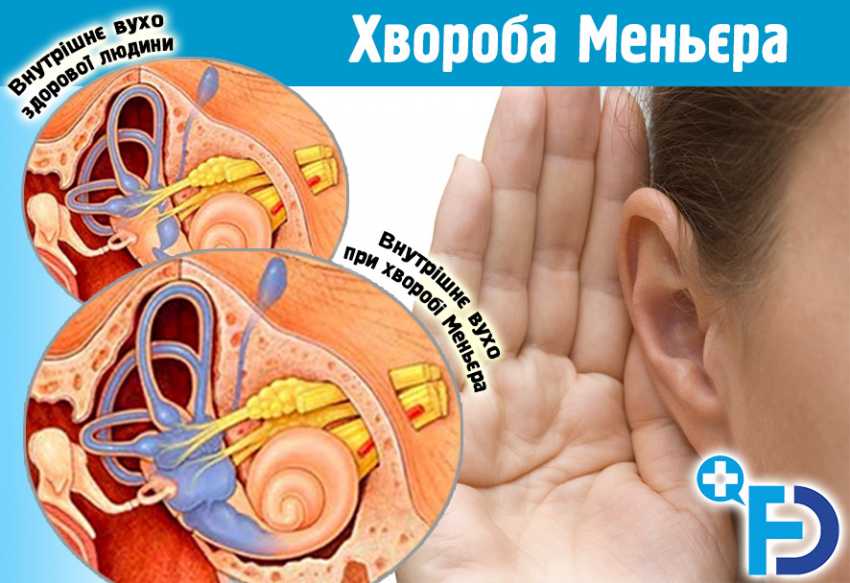
Патологічні зміни, притаманні хворобі Меньєра, в різному ступені охоплюють все внутрішнє вухо (лабіринт) і полягають у наступному:
– збільшується кількість ендолімфи і відповідно зменшується перилімфатичний простір (гідропс лабіринту);
– має місце значне нерівномірне розтягнення перетинчастого лабіринту, переважно завиткового ходу і сакулюса;
– визначається деформація, зміщення, розриви окремих анатомічних структур перетинчастого лабіринту (сакулюса, рейснеровської мембрани), дегенеративнодистрофічні зміни спірального органу, плямки сакулюса і утрікулюса, ампулярних гребінців); утрікулюс і напівколові канали значно менше гідропічно змінені;
– під впливом підвищеного тиску відбувається незворотна дегенерація рецепторів внутрішнього вуха.
Клінічна картина хвороби Меньєра
В клінічній картині захворювання має місце тріада кардинальних симптомів – кохлеовестибулярний синдром лабіринтного рівня:
1. Порушення слуху.
2. Шум у вусі.
3. Нападоподібне запаморочення, що супроводжується статокінетичними і вестибуло-вегетативними порушеннями.
Ці симптоми можуть виникати не одночасно, а з’являтися через деякий час – спочатку виникають слухові порушення, а потім вестибулярні, і навпаки.
Слухові порушення в разі хвороби Меньєра
Порушення слуху в разі хвороби Меньєра має особливі ознаки, які становлять поняття «приглухуватість при ендолімфатичному гідропсі». На початку хвороби (до розвитку типової класичної тріади) слухові порушення мають ознаки змішаного ураження звукопровідного і звукосприймаючого відділу слухового аналізатора. Під час акуметричного дослідження (визначення рівня шепітної мови, розмовної мови, камертональні проби) ці особливості полягають у наступному:
1. Однобічна приглухуватість.
2. Наявність інтервалу між рівнем шепітної (ШМ) і розмовної мови (РМ) (наприклад, ШМ – 2 м, РМ – 6 м).
3. Гіршим сприйняттям через повітря камертону С128, ніж камертону С2048.
4. Кісткова провідність в досліді Швабаха незначно вкорочена.
5. В досліді Вебера визначається латералізація звуку в здорове вухо.
6. Дослід Рінне – від’ємний.
7. Дослід Желлє – позитивний.
Під час аудіометричного дослідження картина слухової функції в разі хвороби Меньєра є наступною:
1. Рівномірне підвищення порогів слуху по всьому діапазону частот по повітряній провідності (ПП) і кістковій провідності (КП); кістково-повітряний інтервал (КПІ) – 20-30 дБ; горизонтальний або нисхідний тип аудіометричних кривих, рідше – висхідний і ввігнутий.
2. Переважає низькочастотна втрата слуху на ранній стадії. Під час ультразвукової аудіометрії пороги чутливості в межах норми. Латералізація ультразвуку – у бік хворого вуха.
3. Визначається флюктуюча (змінна) приглухуватість:
– об’єктивне і суб’єктивне коливання слуху (гостроти слуху, вушного шуму, закладання вуха, показників аудіометрії);
– ці зміни можуть тривати роками (1-10 років);
– КП знижується на 5-15 дБ, ПП – на 5-30 дБ за частоти 125-1000Гц;
– надпорогові тести завжди залишаються однаковими;
– у 50-60% флюктуацію підтверджують спеціальні навантажувальні проби (гліцеринова, лазикс-тест).
4. Порушується функція гучності – наявним є феномен прискореного наростання гучності (ФПНГ позитивний).
5. Діагностується порушення розбірливості мови (у 50-70 % хворих).
6. Визначається наявність шуму у вусі (у 90-93 % хворих): на початку захворювання шум низькотональний, 250-500 Гц, ширина 2-3 тони (шум водоспаду, шелест, шарудіння листя, гудіння телеграфних стовпів, мотору, рідше – свист чи дзвін), в подальшому шум стає високочастотним (2000-4000 Гц), посилюється перед лабіринтною атакою.
Можливі різні варіанти слухових порушень у разі хвороби Меньєра.
1. Приглухуватість посилюється з кожним наступним нападом.
2. Слух коливається в межах 20-30 дБ, але повністю не нормалізується (флюктуюча, або змінна приглухуватість).
3. Тимчасове зниження слуху на час нападу і нормалізація його у міжнападний період.
4. Стійка приглухуватість, яка виникла під час нападу (частіше першого), або у міжнападний період, в подальшому не прогресує, хоча лабіринтні атаки продовжувались.
5. Поступове прогресуюче зниження слуху до визначеного рівня (70-80 дБ), яке розвивається незалежно від нападів запаморочення (головокружіння).
6. Після першого нападу залишався стійкий і значний шум у вусі за майже нормальних порогів слуху в повітрі і кістці. В подальшому слух знижувався (через кілька місяців).
Гліцерол-тест використовують для встановлення стадії ендолімфатичного гідропсу (зворотня і незворотня стадія гідропсу), що враховується для вибору виду, методу і способу лікування хвороби Меньєра. Методика проведення гліцерол-тесту наступна:
1. Проводять аудіометричне дослідження.
2. Пацієнт випиває розчин медичного гліцерину (1,5 мл гліцерину на 1 кг ваги пацієнта, розвести навпіл водою).
3. Через 2-3 години проводять повторне аудіометричне дослідження.
Тест вважається позитивним, якщо пороги тонального слуху знижуються на трьох поспіль розміщених частотах не менше, ніж 10-15 дБ, покращується розбірливість мови на 8-10%, зменшується шум у вусі.
Вестибулярна функція. Найтяжчим симптомом хвороби Меньєра є напад запаморочення (лабіринтна атака). Системне запаморочення, яке виникає періодично, нападоподібно, має свої характерні ознаки:
1. Тривалість його може становити кілька хвилин, годин, 1-2 дні, декілька тижнів. Дуже частими вважають напади запаморочення, які виникають кілька разів на тиждень, часті – щомісяця, нечасті – 1-2 на рік, епізодичні – один раз на кілька років. По закінченню нападу хворий має загальну слабкість, кволість і засинає. В частини випадків бувають передвісники нападу (посилення вушного шуму, закладання вух). Характерним є те, що в міжнападний період пацієнт почувається практично здоровим.
2. Запаморочення супроводжується спонтанним периферичним ністагмом, горизонтальним чи горизонтально-ротаторним, найчастіше гетеролатеральний (72 %), рідше – гомолатеральний (28 %), який зникає після нападу.
3. Напад запаморочення супроводжується вегетативними порушеннями (нудота, блювання, підвищена пітливість, збільшення частоти сечовиділення, підвищення АТ (рідше), або зниження АТ (частіше), зміна ЧСС, зниження температури тіла).
4. Водночас із запамороченням діагностуються різного ступеня розлади рівноваги (помірні, виражені, атаксія), відхилення обох рук (при вказівних пробах), тулубу. Легка атаксія може зберігатися деякий час після нападу.
5. Найчастіше у міжнападний період визначається гіпорефлексія вестибулярного апарату, рідше – гіперрефлексія чи норморефлексія.
Клінічні форми хвороби Меньєра (або варіанти розвитку хвороби за Schuknecht, 1974). За характером розвитку даного захворювання виділяють наступні клінічні форми хвороби Меньєра:
I. Класична або типова форма (1/3 частина хворих).
II. Атипові форми:
1. Кохлеарна форма (1/2 частина хворих).
2. Вестибулярна форма (1/5-1/6 частина хворих).
3. Синдром Лермуайє.
4. Отолітова катастрофа.
Класична (типова) форма проявляється одночасним ураженням слухової та вестибулярної функції і характеризується наступним:
– зустрічається у 1/3 хворих;
– виникає типовий напад (класична тріада симптомів) з можливістю його повторення в різний термін;
– найчастіше напад триває кілька годин, з наступною повною нормалізацією вестибулярної функції у міжнападний період;
– слухові порушення залишаються і прогресують з кожним наступним нападом та у міжнападний період;
– у подальшому розвивається значна приглухуватість.
Синдром Лермуайє – варіант розвитку хвороби, за якої прогресуюча флюктуація (нестійкість) слуху і шум у вусі, які передували вестибулярним порушенням, зменшувались під час або одразу після нападу запаморочення. Причиною такого перебігу є лабіринтний ангіоспазм.
Отолітова катастрофа – характеризується раптовим розвитком бурхливого перебігу, короткочасної вестибулярної атаки (превалює відчуття провалювання), з раптовим падінням хворого, але без втрати свідомості.
Кохлеарна форма (кохлеарна хвороба Меньєра, хвороба Меньєра без запаморочення) зустрічається у половини хворих. Захворювання розпочинається із слухових порушень («приглухуватість у разі ендолімфатичного гідропсу»). Період між початком слухових і вестибулярних порушень становить кілька днів, тижнів, місяців, років (частіше 1-3 роки).
Вестибулярна форма (вестибулярна хвороба Меньєра, хвороба Меньєра без приглухуватості) зустрічається в 1/5 – 1/6 частини хворих. Діагностика даної форми досить тяжка. Захворювання розпочинається з вестибулярних порушень:
– спонтанні вестибулярні розлади виникають раптово або після передвісників (легка нудота, відчуття розпирання у вусі, біль голови);
– характер вестибулярних порушень різний: а) короткочасна лабіринтна атака;
б) запаморочення інтенсивне, але не сягає сили нападу;
в) більш тривалі, затяжні, але менш інтенсивні вестибулярні порушення;
– вестибулярна дисфункція по закінченню нападу повністю не проходить (відчуття нестійкості, гойдання, розхитування);
– однак напади запаморочення обмежені у часі, і між ними, якої б тривалості вони були, є періоди ремісії, коли хворий почувається практично здоровим;
– в подальшому приєднуються слухові порушення.
Наведені дані про неодночасність виникнення головних симптомів хвороби Меньєра та наявність у певної частини хворих великого часового проміжку між появою слухових і вестибулярних порушень пояснюють труднощі діагностики хвороби Меньєра. В одних випадках існує гіпердіагностика даного захворювання, в інших, навпаки – хвороба Меньєра проходить під іншою нозологією. Як наслідок – хворобу Меньєра лікують отоларингологи, невропатологи і навіть терапевти.
«Несмотря на прогресс в изучении болезни Меньера, природа ее остается до конца не познанной, и поэтому лечебные мероприятия носят в основном симптоматический, если не просто спекулятивный характер»
(цит. за Б.М. Сагалович, В.Т Пальчун, 1999.)
Лікування хаороби Меньєра
Невизначеність етіологічних моментів і відсутність єдиного погляду на патогенез хвороби Меньєра зумовили існування різних видів, методів і способів лікування пацієнта на це захворювання. Проблема лікування досить повно представлена словами відомих отіатрів: «Несмотря на прогресс в изучении болезни Меньера, природа ее остается до конца не познанной, и поэтому лечебные мероприятия носят в основном симптоматический, если не просто спекулятивный характер» (цит. за Б.М. Сагалович, В.Т. Пальчун, 1999.)
Увесь арсенал лікувальних методів, які використовують у разі хвороби Меньєра, можна розподілити на два принципово різні види: консервативне і хірургічне лікування. Зазвичай, спочатку проводять консервативну терапію, а за відсутності лікувального ефекту використовують хірургічні методи. Консервативне лікування включає медикаментозну терапію, рефлексотерапію, гіпербарооксигенотерапію та лікувальну фізкультуру.
В медикаментозному лікуванні пацієнта з хворобою Меньєра виділяють наступні моменти:
1. Невідкладна медична допомога в разі нападу гострої вестибулярної дисфункції. 2. Лікування в післянападному і міжнападному періоді з метою попередження повторення нападу.
Невідкладна медична допомога під час нападу хвороби Меньєра
1. Призначається суворий ліжковий режим, повний спокій, усунення світлових і звукових подразників.
2. Рекомендовано прикладання на потиличну ділянку голови гірчичників, роблять теплі ножні ванночки.
3. Парентеральне введення ліків включає наступні препарати:
– в/в – 5 мл 0,5% р-ну новокаїну (2 мл 2% лідокаїну), 20 мл 40 % р-ну глюкози, 2 мл 0,5% р-ну сібазону (реланіуму, феназепаму), 5 мл 2,4% р-ну еуфіліну, 100-250 мл 5-7% р-ну гідрокарбонату натрію;
– в/м, п/ш – 2 мл 2,5 % р-ну аміназину або 2 мл 2,5% р-ну пипольфену, 0,3-0, 5 мл 0,1% р-ну адреналіну,1 мл 0,1% р-ну атропіну, або 2мл 0,2% р-ну платіфіліну, 2мл 2% р-ну папаверіну або но-шпи, церукал, 2 мл лазиксу (фуросеміду).
Введення препаратів призначають 2 – 3 рази на добу.
Медикаментозна терапія у міжнападний період
1. Призначається дієта протягом 1 тижня щомісяця протягом кількох років, з обмеженням рідини (до 0,5 л на добу) та солі (до 0,5 г на добу).
2. Призначають медикаментозні препарати:
– в/в 100-250 мл 5-7% р-ну гідрокарбонату натрію, № 10-15;
– в/в 5 мл 0,5% р-ну новокаїну, № 10 – 15;
– в/в 20 мл 40 % р-ну глюкози, № 10, 10 мл 25% сульфату магнію, № 10;
– в/м спазмолітики (дібазол, папаверін, еуфілін), холінолітики;
– в/м сечогінні (манніт, маннітол);
– в/в препарати, що поліпшують реологічні властивості крові (реосорбілакт);
– вітаміни групи В, А, Е протягом 20 – 30 днів;
– рефлексотерапія, 10 процедур, 2 курси в рік;
– гіперболічна оксигенотерапія (барокамери);
– препарати, що поліпшують кровопостачання лабіринту (трентал, пентоксифілін, кавінтон, оксибрал, предуктал, магневіт), ноотропи, блокатори Н1 рецепторів (бетасерк).
Хірургічне лікування
Показання до хірургічного лікування наступні:
1. Неефективність медикаментозної терапії.
2. Незворотна стадія ендолімфатичного гідропсу.
3. В разі зворотної стадії проводять ощадливі оперативні втручання (на нервах барабанного плетива).
В хірургічному лікуванні пацієнта з хворобою Меньєра виділяють наступні типи хірургічних втручань:
1. Деструктивні операції:
– резекція вестибулярної порції VIII ч/м нерва;
– руйнування рецепторів лабіринту.
2. Декомпресивні операції на лабіринті:
– операції на ендолімфатичному мішку (дренаж і шунтування ендолімфатичного мішка);
– кохлеосаккулотомія.
3. Операції на вегетативній нервовій системі:
– операції на нервах барабанної порожнини (тимпанальній хорді, нерві Якобсона, барабанному плетиві);
– видалення переднього зірчастого ганглія.
Віталій КРИВША
НМАПО імені П.Л.Шупика
Бажаєте знати більше – прочитайте:
1. Солдатов И.Б., Сущева Г.П., Храппо Н.С. Вестибулярная дисфункция. – М. Медицина, 1980. – С.58 – 166.
2. Оториноларингологія і хірургія голови та шиї. За ред. проф. К.Дж.Лі /США/. Перекл. з англ.-К.: Здоров’я. – 1995.– Т.1-2..
3. Бабияк В.И., Ланцов А.А., Базаров В.Г. Клиническая вестибулология. – С.-Петербург: Гиппократ, 1996. – С. 176 – 193.
4. Сагалович Б.М., Пальчун В.Т. Болезнь Меньера. – М. МИА, 1999. – 522 с.
5. Янчевский Г. Запаморочення. – Львів, 2000. – 64 с.
6. Лайко А.А. Скорая и неотложная помощь в детской оториноларингологии // Скорая и неотложная медицинская помощь. Под ред. И.С.Зозули, И.С.Чекмана. – К.: Здоров’я, 2002. – С. 565 – 580.
7. Абизов Р.А., Шкоба Я.В. Невідкладні та ургентні стани в оториноларингології. – К. НІЧЛАВА, 2006. – С.67 – 71.
8. Кіцера О. Клінічна оториноларингологія. – Львів, «Кварт», 2006. – 531 с.
9. Бабияк В.И., Янов Ю.К. Вестибулярная функциональная система. – С.-Петербург: Гиппократ, 2007. – 426 с.