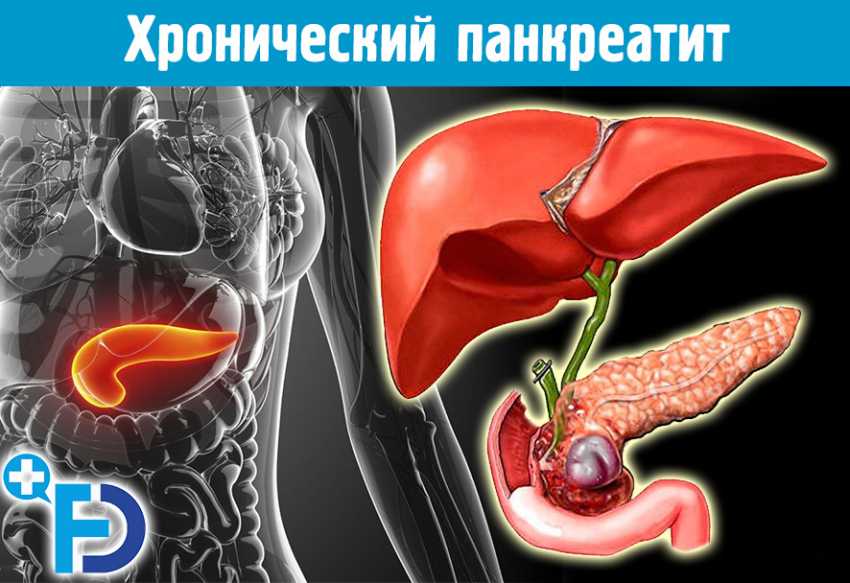
Хронический панкреатит. Диагностика, симптомы и лечение
Вопросы диагностики и качественного динамического наблюдения за больными хроническим панкреатитом на амбулаторном этапе чрезвычайно актуальны в практике семейного врача как интегратора терапевтических, хирургических и других навыков и знаний, которые требуют дальнейшей разработки и оптимизации. Это обусловлено следующими реалиями нашего времени.
 Заболеваемость хроническим панкреатитом в странах Европы составляет от четырех до восьми случаев на сто тысяч населения в год, а распространенность – 25–30 больных на 100 тыс. населения. Количество больных панкреатиты в мире за последние 30 лет выросла вдвое, а первичная инвалидизация достигла 15%. Установлен определенный уровень зависимости частоты ХП от социально–экономического уровня страны: высокие рейтинги заболеваемости наблюдаются как в бедных государствах, связывают с недостаточным питанием, так и в высокоразвитых – в связи с повышенным употреблением жиров животного происхождения и алкоголя.
Заболеваемость хроническим панкреатитом в странах Европы составляет от четырех до восьми случаев на сто тысяч населения в год, а распространенность – 25–30 больных на 100 тыс. населения. Количество больных панкреатиты в мире за последние 30 лет выросла вдвое, а первичная инвалидизация достигла 15%. Установлен определенный уровень зависимости частоты ХП от социально–экономического уровня страны: высокие рейтинги заболеваемости наблюдаются как в бедных государствах, связывают с недостаточным питанием, так и в высокоразвитых – в связи с повышенным употреблением жиров животного происхождения и алкоголя.
Частота хронического панкреатита по сравнению с другими заболеваниями других органов пищеварения составляет 6–9 % и имеет тенденцию к росту. Больные ХРП составляют 25 % всех пациентов, обращающихся к гастроэнтерологических кабинетов поликлиник в Украине, а в специализированных стационарах эти больные занимают 9–12 % коек. Среди больных ХРП в 30 % случаев развиваются осложнения (кровотечения из язв гастродуоденальной зоны, гнойно – септические, тромбоз в системе портальной вены, стеноз холедоха или ДПК и т.п.), летальность – 5,1 %. С развитием ХРП, особенно при неэффективном лечении, прогрессирует функциональная недостаточность ПО. 20– летний анамнез повышает риск развития рака ПЖ в пять раз. Как следствие – в течение 10 лет умирают 30 %, а в течение 20 лет – более 50 % больных ХРП.
Методические рекомендации предлагаются для применения в работе врачей общей практики – семейной медицины, участковых терапевтов, хирургов, гастроэнтерологов и других узких специалистов амбулаторно–поликлинических учреждений, которые задействованы в процессе диспансерного наблюдения за больными ХП. Эти методические рекомендации в Украине издаются впервые.
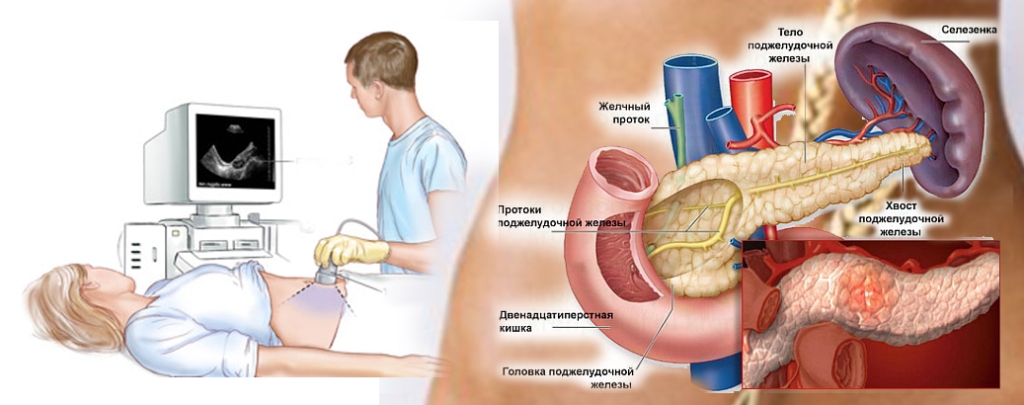
Что такое ХП (хронический панкреатит)?
Хронический панкреатит (ХП) – понятие, характеризующее хроническое (продолжительностью более 6 месяцев) воспалительное повреждение поджелудочной железы (ПЖ) с деструкцией экзокринной паренхимы, фиброзом и на поздних стадиях –– деструкцией эндокринной паренхимы. Хронический панкреатит имеет фазово – прогрессирующее течение с периодическими приступами острого панкреатита, характеризуется выраженным болевым синдромом. Позже в клинической картине доминирует не так боль, как стеаторея, развивается сахарный диабет ( СД).
Согласно МКБ – 10, выделяют ХП алкогольной этиологии (шифр К.86.0) и другие хронические панкреатиты (шифр К.86.1 ): хронический рецидивирующий (ХРП), инфекционный, наследственный, идиопатический, аутоиммунный, а также первичный и вторичный (реактивный) ХП. В случае первичного ХП процесс всегда первично локализуется в ПО, вторичного – развивается на фоне заболеваний ЖКТ или других органов и систем.
Панкреатит рассматривают как единое заболевание, имеет две фазы течения: острый панкреатит, обострение ХРП (гиперферментна фаза), который постепенно трансформируется в поздней стадии ХРП в гипоферментну фазу.
Симптомы и синдромы хронического панркеатита
Болевой синдром (виразкоподибний – по типу левосторонней почечной колики, синдром « правого подреберья » с желтухой, дисмоторний – в сочетании с ощущением тяжести после еды и рвотой, распространенный – без четкой локализации).
Диспепсический синдром
Синдром внешнесекреторной недостаточности поджелудочной железы проявляется мальдигестии, полифекалией, лиентереею, стеатореей, похуданием, гиповитаминозами, анемией, нарушением половой функции, гипотонией.
Ентеропанкреатичний синдром – дисбактериоз, вторичный энтерит.
Аллергический синдром – в виде медикаментозной и пищевой крапивницы, экземы, риносинусопатии.
Синдром эндокринных нарушений – явления гиперинсулинизма с клиникой гипогликемических состояний, или « панкреатогенный » сахарный диабет.
Синдром воспалительной и ферментативной интоксикации характерен только для гиперферментативних ХП и проявляется отсутствием аппетита, слабостью, гипотонией, тахикардией, лейкоцитозом, ускорением СОЭ.
Парез кишки
Тромбогеморрагический синдром развивается при гиперферментних панкреатитах выраженного отклонения ферментов в кровь.
Синдром сдавления соседних с ПО органов проявляется желтухой, дуоденостазом, частичной механической кишечной непроходимостью, спленомегалией, подпеченочном портальной гипертензией.
Болевой и диспепсический синдромы определяются только по жалобам, другие подтверждаются объективными и лабораторно – инструментальными данными.
Лабораторная диагностика панкреатита
При хроническом панкреатите основной целью лабораторных методов исследования функций ПО является подтверждение обострения болезни, выявления нарушений функций ПО и дифдиагностики с новообразованиями.
В диагностике нарушений функций органов пищеварения значительную роль играет копрологическое исследование, которое позволяет оценить моторную и секреторную функции тонкой и толстой кишки, деятельность печени и ДПК. Приводим присущи признаки для недостаточности функции ПО:
• Консистенция стула – мазеподобная;
• Цвет серый;
• Запах зловонный;
• Реакция рН 6–8;
• Стеркобилин присутствует;
• Билирубин ( –);
• Остатки белковой пищи – наличие переваренных мышечных волокон – креаторея;
• Остатки углеводной пищи – наличие переваренной клетчатки, внутриклеточного крахмала;
• Остатки жирной пищи – наличие большого количества нейтральных жиров при отсутствии мыл и жирных кислот – стеаторея.
По наличию или отсутствию йодофильных и патологической флоры можно судить о явлениях дисбиоза, по элементам восстановления ( слизь, эпителий, форменные элементы крови) – о явлениях энтероколита.
Инструментальная диагностика панкреатита
1. Обзорная рентгенография брюшной полости – кальцификаты в области проекции ПО. Контрастирования бариевой смесью желудка – « развертывание » кольца ДПК, симптомы Фростберга, « кулис », рефлюкс бария в ампулу фатерова соска.
2. ЭГДС – язвы, эрозии гастродуоденальной зоны, папиллит. Симптом « манной крупы ».
3. Сонография – изменения в протоках и паренхиме железы, суммируют для определения степени тяжести проявлений панкреатита: 1–2 признаки свидетельствуют о легкой степени, 3–5 признаков – средняя степень, более 5 признаков – тяжелое.
Критерии патологических изменений протока ПЖ по ХП: расширение вирсунгова протока более, чем на 3 мм (как признак проточной гипертензии); извилистый ход протока; внутрипротоковые эхогенные образования с акустическими тенями и без них (камни, кальцинаты стенки, белковые преципитаты ); гиперехогенна ( фиброзно изменена ) стенка протока; расширение ее боковых ветвей ( перидуктальний фиброз паренхимы ).
Критерии патологических изменений паренхимы ПО: негомогенная эхоструктура паренхимы железы; зоны пониженной эхогенности с мелкими (1–3 мм) вкраплениями (воспалительный тканевый отек); гиперэхогенные вкрапления с акустическими тенями ( кальцификация железы); линейные тяжисти вкрапления ( фиброз ) различной формы и длины; неровный бугристый гиперэхогенный контур железы (фиброз и атрофия железы); анэхогенного полости ( размерами более 5 мм) – наличие псевдокист.
Клиническое течение ХП
По ХП легкого течения рецидивы случаются не более двух раз в течение года, легко приобретаются в течение 3 – 14 дней, возможны ремиссии длительностью год и более.
ХП средней тяжести проявляются рецидивами 2–3 раза в год с минимальной дисфункцией ПО (восстановление функционального состояния в течение 48 – 72 часов), осложнений нет, длительных ремиссий нет.
ХП с тяжелым течением имеют рецидивы более трех раз в год. Для их купирования необходимо более месяца, характерно развитие осложнений. Иногда рецидивы полностью не покупаются, происходит периодического ослабления и усиления постоянного болевого синдрома. В таких случаях течение определяют как непрерывно –рецидивирующее.
Осложнения хронического панкреатита
Ранние: шок, острая почечная и печеночная недостаточность, плевропульмональный осложнения ( левосторонний плеврит, ателектаз нижней доли ), энцефалопатия, гипокальциемия, ДВС –синдром, динамическая кишечная непроходимость, панкреатогенный гепатит, нефриты.
Поздние: механическая желтуха, портальная гипертензия, эрозивный эзофагит, синдром Мэллори – Вейса, хроническая дуоденальная непроходимость, псевдокисты ПЖ, хронический парапанкреатит, панкреатогенный асцит, гипогликемические кризиса, гипергликемия, боль ишемический синдром, образование пигментного камня в холедоси, рак ПО.
Образцы формулировки диагноза
1. Хронический рецидивирующий панкреатит в фазе обострения, течение средней тяжести, с умеренно выраженной внешнесекреторной недостаточностью.
2. Хронический алкогольный панкреатит в фазе обострения, тяжелое течение, с выраженной внешнесекреторной и инкреторной недостаточностью.
Вторичный сахарный диабет, средней степени тяжести, субкомпенсированный.
3. Хронический идиопатический панкреатит в фазе обострения, тяжелое течение, механическая желтуха.
Лечение панкреатита в амбулаторных условиях
В амбулаторных условиях проводится лечение пациентов с незначительными проявлениями обострения ХП ( нерезко выраженный болевой синдром, не более раза увеличение активности сывороточной амилазы ), без осложнений болезни, а также тех вариантов ХП, при которых в клинической картине преобладают признаки недостаточности внешне–и/ или внутрисекреторной функции ПО.
Рекомендации ВОЗ по снятию болевого синдрома при ХРП
1 этап – запрет употребления алкоголя, ферментная заместительная терапия в ранние сроки, диета.
2 этап – спазмолитики, анальгетики – салицилаты, комбинированный прием анальгетиков, кодеин – фосфат + парацетамол, производные фенотиазина ( трифлупромацин или прометацин ) + трициклический антидепрессант ( имипрамин ).
3 этап – анальгетики центрального действия ( пентазоцин или бупренорфин ), их сочетание с психотропными средствами.
Для снятия болевого синдрома применяют литические смеси, содержащие ненаркотические ( просидол ), наркотические анальгетики (кроме морфина ), психотропные средства, новокаин, антигистаминные препараты ( димедрол, пипольфен ), перитол по 4 мг трижды/ день, тиосульфат натрия 10 мл 30 % в/ в 10–12 дней. В/ м НПВП ( вольтарен 2,5 % 3 мл в/ м 1–2 раза/ день, мовалис ), холод на участок ПО, блокада солнечного сплетения.
Базисная терапия хронического панкреатита
(в условиях амбулаторного этапа выполняют И –2 ступени )
Базисная терапия – это коррекция моторики (но – шпа или папаверин + ксантины или нитраты в случае спазма сфинктера Одди; церукал или эглонил, мотилиум или препульсид при недостаточности сфинктера Одди). На I – II ступенях эти препараты можно назначать перорально, а на III – IV ступенях – только парентерально.
I ступень: базис + гастроцепин + Н2 – блокатор + ферментный препарат.
II ступень: базис + гастроцепин + ферментный препарат + блокатор протонной помпы + аминокапроновая кислота или даларгина.
ИИИ ступенька: базис + атропин ( бускопан ) + блокатор протонной помпы + природный ингибитор.
ИV ступенька: ИИИ ступенька + 5– фторурацил или рибонуклеаза, или соматостатин или гемосорбция, или лучевая терапия, или их сочетание.
Если лечение проводится на первом и второй ступенях, препараты базиса назначаются перорально, а на третьем и четвертом степенях – парентерально.
При наличии у больного функционального синдрома раздраженной ПО лечение проводят на I ступени, редко – на II. Если имеет место феномен «отклонения ферментов в кровь», то терапию следует начинать со II ступени; выраженного болевого синдрома, интоксикации, пареза кишки, снижение артериального давления и других признаков тяжелого течения панкреатита и при непрерывно рецидивирующего ХРП начинают с II и ступеньки. Лечение на IV ступени проводится только в хирургическом стационаре.
Лечебное питание при хроническом панкреатите

В амбулаторных условиях используют два варианта диеты 5 п. (ДИЕТА ПРИ ХРОНИЧЕСКОМ ПАНКРЕАТИТЕ)
Диета 5 п ( I вариант) показана при хроническом панкреатите в фазе обострения. Целью является механическое и химическое щажение органов пищеварения, снятия болевого синдрома, уменьшение активности ПО.
Калорийность и химический состав: 1500–1800 ккал, белки – 80 г, жиры – 40–60 г, углеводы – 200 г.
Характеристика еды: вареная в протертом виде, с ограничением основных нутриентов.
Диета 5 п ( И ) назначается после 1–2 голодных дней.
Режим питания дробный, через каждые 3 часа., Продолжительность 5–6 дней, затем – диета 5 п (II).
Диета 5 п (II вариант ) показана при ХП в фазе нестойкой ремиссии и ремиссии. Целью является механическое и химическое щажение органов пищеварения, снятия болевого синдрома, уменьшение активности ПО.
Калорийность и химический состав: 2500–2800 ккал, белки – 130–140 г ( нежирные сорта сыра, творога, мяса, рыбы), жиры – 70 г, углеводы – 350 г.
Характеристика еды: вареная в протертом виде, тушеная, с ограничением жиров, сахара, с исключением продуктов с сильной сокогонным действием ( бульоны, отвар капусты и др.).
Режим питания – небольшими порциями 5–6 раз в сутки.
При удовлетворительной переваривающую способности и отсутствия поносов допускаются сырые овощи (капуста, морковь, салат и т.п. ).
Запрещаются: алкоголь, жирная, острая пища, консервы, газированные напитки, кислые сорта яблок и кислые фруктовые соки.
Этиологическая терапия ХП
Запрет алкоголя и лекарств, повреждающих ПО, лечение хронического холецистита, язвенной болезни, дуоденита, пищевой аллергии, дислипидемий, гиперпаратиреоза и других заболеваний, с которыми может быть связано развитие ХП.
Направления консервативного лечения гипоферментных панкреатитов
Основная задача – уменьшение проявлений функциональной недостаточности ПЖ, учитывая особенности функции ПО у конкретного больного по результатам зондового исследования и копрограммы.
• По гипо – или анацидности назначаются ораза или панзинорм, содержащий НСИ и пепсин ); в случае поносов – препараты, содержащие большие дозы липазы; запоров – желчегонные препараты; метеоризма – панкреаль, фестал, панкрефлет.
• Стимуляция продукции собственных ферментов ПЖ: эуфиллин или глюконат кальция в/ в 1 раз в 10–14 дней, затем перорально в течение 3–4 недель, секретин или панкреозимин по 1–1,5 ед/ кг массы тела в/ в капельно или холецистокинин – октапептид 50–100 мкг интраназально, депосекретин дважды в день подкожно 7 дней по 800 СИ.
• По гастрогенном панкреатита: плантаглюцид, ацидин – пепсин, пепсидил в обычных дозах.
Улучшение инкреторной функции достигается назначением адреномиметики изадрину.
• Меры по устранению боли, улучшение оттока секрета ПО те же, что приведены выше.
• При неэффективности перечисленных мероприятий используют ферментные препараты с высоким содержанием липазы при стеатореи 15 г жира/ сутки, прогрессирующего похудения и диареи. Выбор и доза ферментного препарата определяется составом и активностью его компонентов, форме выпуска ( преимущество препаратов в виде микросфер размером до 2 мм – креон, ликреаза, панцитрат ), уровнем рН в ДПК и состоянием ее моторики ( панкреаль Киршнера или ферментные препараты в сочетании с антацидами, Н2 – блокаторами, другими антисекреторными средствами ), подбором адекватной дозы.
Критериями эффективности дозы ферментного препарата являются следующие: прекращение похудения, увеличение массы тела, исчезновение стеатореи, уменьшения диспепсических явлений ( метеоризма ), нормализация стула, улучшение аппетита).
Шаги заместительной терапии с Е. П. Яневским
1 ) 20 тыс. липазы в сутки;
2) увеличение дозы липазы до 40 тыс.;
3 ) параллельно с ферментными препаратами назначить алюминиевмисни антациды – маалокс (15 мл за 30–60 мин до еды и приема ферментного препарата и 15 мл через 30–60 мин);
4) уменьшение употребления жиров с пищей на 20–30 г в сутки;
5 ) комбинация ферментных препаратов с Н2 – блокаторами в половинной дозе от терапевтической;
6 ) деконтаминация тонкой кишки;
7 ) уточнение диагноза и причин мальдигестии.
– По гипотрофии – анаболические стероиды (ретаболил, неробол в обычных дозах) и коррекция анемии.
– По выраженной мальдигестии – белковые заменители и жировые эмульсии в/ в капельно, витамины, рибоксин, липоевая кислота, препараты, улучшающие микроциркуляцию, антиоксиданты и адаптогены.
– С целью подавления пролиферации соединительной ткани назначают делагил по 1 табл. (0,25 мг ) утром и вечером в течение 1 мес., Затем по 1 табл. на ночь, длительно.
– По дисбиоза кишки – кишечные антисептики ( хлорхинальдол, интетрикс, Гросептол, трихопол, энтерол ) с переходом на прием бактисубтила, колибактерина, бификола, линекс. В случае стафилококкового дисбактериоза назначают клацид.
– При низкой желудочной секреции и в фазе ремиссии рекомендуют длительный прием хилак – форте, в случае запоров – дуфалак, при диарее – смеси « Наринэ », смекты, Эспумизана по 1–2 капсулы или по 1–2 чайные ложки эмульсии 3–5 раз в день.
– Коррекция углеводного обмена осуществляется сахароснижающими препаратами.
Алгоритмы дифференцированного подхода к диспансерного наблюдения больных ХП врачом общей практики – семейной медицины
Назначение лечебного комплекса и схема диспансерного наблюдения больных ХП зависит не только от клинической картины и течения самого заболевания, но и от сопутствующей патологии, которая влияет на состояние пациента, а часто – определяет особенности формирования ХП. Приведем некоторые данные проведенного нами анализа этиотропных факторов ХП и сопутствующей патологии 204 больных ХП.
Наивысший рейтинг влияния на возникновение ХП в нашем исследовании занял билиарный фактор. Заболевания желчных путей, по данным большинства панкреатологив, почти в 50 % случаев панкреатитов является этиотропными. Наше исследование коррелирует с данными мировой литературы – такая связь обнаружено в 52,94 % случаев: 46 больных ХП страдающих некалькулезный холецистит, 42 – калькулезный холецистит, 20 – отмечают наличие дискинезий желчного пузыря. Необходимо также заметить, что перенесенная холецистэктомия ( 29 пациентов, составляет 14,22 %) не всегда уменьшает, а порой даже увеличивает риск возникновения панкреатита. У 18 пациентов ( 8,82 %) сам факт выполнения холецистэктомии стал провокатором манифестации панкреатита, возможно, уже и имеющегося к оперативному вмешательству. Причиной панкреатита в таких случаях может быть послеоперационное рубцовое стенозирования конечного отрезка общего желчного протока. Бытует также мнение о возникновении как холелитиаза, так и панкреатита на фоне единых этиологических факторов, например при гастродуоденальной патологии, дуоденостаза т.д., когда ликвидация вторичного патологического процесса в желчных путях еще не устраняет причины поражения поджелудочной железы.
В 116 ( 56,86 % ) больных из 204 проанализированных ХП возник при предварительной наличии хронического гастродуоденита ( 66,18 %), у 21 ( 10,29 %) – язвенной болезни с локализацией язв на задней поверхности желудка и в двенадцатиперстной кишке, когда с большой долей вероятности можно думать о наличии дуоденостаза как органического, так и функционального (разграничение этих форм дуоденостаза часто невозможно ). Три пациента среди исследуемых имели в анамнезе резекцию желудка по Бильрот ИИ или гастроэнтеростомию, в четырех – эндоскопически установлено наличие дивертикулов навколососочковои зоны двенадцатиперстной кишки. Эти случаи можно рассматривать как дуоденостаз органического генеза. У 19 пациентов ( 9,31 %) среди исследуемых были предварительно хронические гастриты и язвы с локализацией в желудке, поэтому их можно оценить как случаи хронического панкреатита с наличием этиологического гастрогенном фактора.
Важной проблемой панкреатологии является соотношение между острым и хроническим панкреатитом. В последние годы большинство специалистов не рассматривают эти понятия как отдельные нозологии. По данным многих исследователей, непосредственный переход острого панкреатита в хроническую фазу имеет место в 10 % случаев. В нашем исследовании анамнестически связь возникновения хронического панкреатита с острым прослеживается в 14 пациентов из 204 ( 6,86 %).
Наиболее частой причиной хронического панкреатита считается злоупотребление алкоголем, что приводит к так называемому алкогольного панкреатита. По данным разных авторов, алкогольный фактор присутствует в 75–85 % случаев панкреатита. Наше исследование показало, что в анамнезе у 131 пациента ( 64,22 % ) отмечается факт употребления алкогольных напитков, однако это нельзя трактовать как злоупотребление. Опасными дозами по печени и поджелудочной железы считают дозы более 80–160 мл этанола в сутки, очень опасными – свыше 160 мл. Таких в нашем исследовании оказалось 35 пациентов, составляет 17,16 % исследуемого контингента. И только трое больных ( 1,47 %) официально признаны алкоголиками и стоят на учете в наркодиспансере. Такой низкий процент алкогольного фактора в нашем исследовании можно объяснить отсутствием объективно определенного критерия злоупотребления, фактором замалчивания пациентами этого фактора, а также значительным преобладанием женщин среди рассматриваемого нами контингента.
Травмы поджелудочной железы, по данным литературы, является частой причиной возникновения панкреатита. Среди проанализированных нами пациентов фактор возможного травматического повреждения поджелудочной железы можно заподозрить с незначительной долей вероятности в 34 ( 16,67 % ) больных (трое пациентов – после гастрэктомии и гастроэнтеростомии, 29 – после холецистэктомии, 1 – после спленэктомии по поводу кисты селезенки, 1 – после проникающего ножевого поражения органов брюшной полости), причем 33 из них – ятрогенные. Вероятность етиотропности относительно возникновения панкреатита приведенных данных является относительной, однако их можно оценить как факторы риска.
В последние годы в литературе все чаще появляются сообщения о возможной инфекционной природе хронических панкреатитов. Мы проанализировали клинико – анамнестические данные, которые прямо и косвенно могут свидетельствовать о наличии инфекционного агента в возникновении панкреатита в исследуемых пациентов. Так, факт заболевания в анамнезе на острый вирусный гепатит отмечают 23 пациента ( 11,25 %). У 10 ( 4,90 % ) больных в анамнезе связь с паразитарными заболеваниями ( 7 случаев аскаридоза, 2 – лямблиоза, 1– трихоцефалеза ). На сопутствующую бронхиально – легочную патологию страдают 20 пациентов с панкреатитом ( 12,75 %), 5 между ними имели легочный туберкулез (2,45 %). Сопутствующий пиелонефрит отмечается у 10 ( 4,90 %) пациентов с панкреатитом. 29 анализируемых больных ( 14,22 %) в анамнезе вспоминают об участившихся случаях ОРВИ, ОРЗ, перенесенные детские инфекции ( эпидпаротит, краснухой, скарлатиной, ветрянкой и т.д. ), герпетические высыпания и др.. Таким образом, мы привели тот спектр сопутствующей патологии, предшествовавшей возникновению хронического панкреатита, где можно заподозрить этиотропную роль инфекционного фактора. 74 пациента ( 36,28 %) с хроническим панкреатитом в анамнезе отмечали хронический персистирующий гепатит ( кроме указанных выше случаев вирусного гепатита), в генезе которого тоже вполне вероятен влияние инфекционного фактора, однако он не определялся, а также возможное влияние алиментарного и ятрогенного медикаментозного факторов. Инфекции вызывают сенсибилизацию тканей поджелудочной железы, антителообразования, вторичные иммунодефициты [ Решетилов с соавт., 2002]. На основании этих данных у подавляющего большинства больных ХП можно думать о наличии инфекции, обусловила возникновение ХП. О влиянии ишемического фактора в генезе хронического панкреатита можно думать в 71 пациента ( 34,80 %) анализируемого контингента: 39 ( 19,12 %) годами страдают гипертонической болезнью, или симптоматическую гипертензию, 30 ( 14,71 %) – ишемической болезнью сердца, 2 – коллагеновые заболевания. Наличие аллергического фактора в анамнезе выявлено в 16 пациентов ( 8,33 %) – это пациенты с лекарственной аллергией, аллергическим ринитом, атопическим вариантом бронхиальной астмы и т.д..
Итак, среди проанализированных факторов теми, влияющие на возникновение ХП, по данным нашего исследования, является билиарный, хроническая дуоденальная непроходимость, инфекционный и иммунный, ишемический, алкогольный. Однако они часто действуют в сочетании, вызывая хроническое поражение поджелудочной железы. Поэтому и подход к лечению больных ХП должно быть комплексным, полиэтиологическое, а алгоритмы динамического наблюдения за пациентами с ХП – дифференцированными и индивидуализированными. Приводим рекомендуемые алгоритмы диспансерного наблюдения за больными ХП, на наш взгляд, наиболее актуальных и распространенных групп пациентов в зависимости от сопутствующей патологии.
Для реализации принципа дифференцированного подхода к лечению и профилактике хронического панкреатита мы пошли путем объединения больных в группы в зависимости от сопутствующих заболеваний, которые значительно влияют на патогенез и течение ХП, необходимо учитывать, определяя минимальные обязательные комплексы диагностических мероприятий и программы лечебной коррекции и реабилитации.
ВЫВОДЫ
1. Динамическое наблюдение за больными хроническим панкреатитом должен осуществлять семейный врач или участковый терапевт с помощью узких специалистов ( хирургов, эндокринологов и других по требованию ) по дифференцированным алгоритмами зависимости от сопутствующей патологии ( ориентировочные рекомендуемые схемы, сформированные на принципах доказательной медицины, приведены выше в таблице).
2. Организация и выполнение динамического наблюдения за больными хроническим панкреатитом на амбулаторном этапе должны проводиться в соответствии с положениями Закона Украины от 19.11.1992 г. № 2801–12 «Основы законодательства Украины о здравоохранении», постановления Кабинета Министров Украины от 20.06.2000 р. № 989 « О комплексных мероприятиях по внедрению семейной медицины в систему здравоохранения», плана поэтапного перехода к организации первичной медико – санитарной помощи на принципах семейной медицины, утвержденного приказом Минздрава от 11.09.2000 г. № 214, приказ МЗ Украины № 770 от 30.05.1986 г. « О порядке проведения диспансеризации населения», приказ МЗ Украины от 27.08.2010 г. № 728 « О диспансеризации населения».
3. Использование на практике предложенных схем диспансерного наблюдения позволило уменьшить количество дней временной утраты трудоспособности больных ХП ( 204 диспансерных больных ХП на базе поликлинического отделения Тернопольской городской клинической больницы № 2) на 3,6 дней на одного больного в течение года, выявить 139 случаев наличия вторичного остеодефициту в исследуемых больных и назначить необходимые программы коррекции.
Лилия Бабинец
д. мед. н., профессор кафедры поликлинического дела и семейной медицины
Тернопольского государственного медуниверситета имени И.Я. Горбачевского
Хотите знать больше – прочитайте:
1. Губергриц Н.Б., Христич Т.Н. Клиническая панкреатологии. – Донецк: ООО « Лебедь », 2000. – 416 с.
2. Дегтярева И.И. Заболевания органов пищеварения. – Киев, 2000. – 321 с.
3. Передерий В.Г., Ткач С.М. Болезни поджелудочной железы. – Киев, 2001. – 240 с.
4. Свинцицкий А.С. Диагностика и лечение распространенных заболеваний органов пищеварения. – Киев, 2004. – 240 с.
5. Справочник участкового терапевта. – М.: Изд – во Эксмо, 2003. – 896 с.
6. Современные классификации и стандарты лечения распространенных заболеваний внутренних органов/ Под ред. д.м.н., проф. Ю.М. Мостового. – 7– е изд., Доп. и перераб. – Винница, 2010. – 579 с.
7. Уваренко А.Р. Доказательная медицина в спектре научной медицинской информации и отраслевой инновационной политики. Монография. –// М.: «Полесье », 2005. – 188 с.
8. Болезни органов пищеварения ( диагностика и лечение ): Б– ка практического врача. Существенные вопросы внутренней медицины/ П.Я. Григорьев, Е.М. Стародуб, Е.П. Яковенко, М.Е. Гаврилюк, С.Е. Шостак. – М.: Укрмедкнига, 2000. – 448 с.