Повторная беременность и роды. Роль врача в подготовке женщины
Стремительная динамика общественно–экономических преобразований, с которыми Украина вошла в новое тысячелетие, требует поисков инновационных путей решения проблемы улучшения репродуктивного здоровья населения, необходимость внедрения системных, научно обоснованных, базирующихся на принципах доказательной медицины комплексных мер, направленных на повышение качества медицинской помощи и увеличения ее эффективности.
Согласно современным направлением реформирования системы здравоохранения в Украине, направленным на развитие первичной медико – санитарной помощи (ПМСП), вопросами планирования семьи, подготовки женщины к беременности и родам, должны заниматься, прежде всего, семейные врачи.
Основой успеха в обеспечении оптимального течения беременности является улучшение связи медицинских работников не только с самой женщиной, которая планирует беременность, а со всей семьей, создание доверительных отношений между членами семьи и семейным врачом, соблюдение женщиной врачебных рекомендаций и динамический контроль семейного врача за их выполнением, а также по состоянию здоровья подопечных и изменением особенностей жизни семьи.
Как известно, в последние годы разработаны стандарты качества организации медицинской помощи и клинические протоколы оказания медицинской помощи, требует от медицинских работников всех лечебно – профилактических учреждений на всей территории Украины обязательного предоставления медицинской помощи на уровне требований, определенных принятым в государстве стандартами и протоколами. Возможным и желательным является увеличение объема диагностических, профилактических, а при наличии медицинских показаний – и лечебных мероприятий, при наличии необходимых условий в лечебном учреждении, финансовых возможностях семьи и получении информированного согласия пациентки на проведение вышеуказанных мероприятий.
Подготовка к повторной беременности
 Подготовка к повторной беременности должна начинаться еще во время предыдущей беременности и в роддоме после предыдущих родов.
Подготовка к повторной беременности должна начинаться еще во время предыдущей беременности и в роддоме после предыдущих родов.
При подготовке женщины к повторной беременности и родов обращается внимание на все проблемы, связанные с его здоровьем, выявленные в процессе предварительного медицинского надзора за ней.
Последними исследованиями выявлено, что психоэмоциональное состояние женщины в значительной степени определяет характер течения родов, возникновения тех или иных осложнений как со стороны матери, так и со стороны плода, течения периода постнатальной адаптации новорожденного. Особенностями психоэмоционального состояния женщины во время беременности является лабильность, нестабильность, уязвимость. Процесс родов является серьезным стрессовым фактором для женщин даже с устойчивым типом нервной системы.
Учитывая вышеупомянутое, медицинские работники (в том числе семейные врачи), которые оказывают медицинскую помощь во время подготовки к беременности, течение беременности и родов должны своими действиями, словами создавать атмосферу покоя, доверия, уверенности в позитивных последствиях беременности и родов. Персоналом медицинского учреждения беременная женщина, роженица, роженица должна восприниматься не как объект проведения определенных медицинских манипуляций с целью ее родоразрешения, а прежде всего как личность, основной участник, главное действующее лицо в этом очень важном этапе ее жизни – беременности и родах.
На всех этапах оказания медицинской помощи женщина должна быть подробно информирована о все диагностические процедуры, планируемых результатах медицинских обследований состояния его здоровья и состояния плода (ребенка), предполагаемые медицинские вмешательства, их характер, целесообразность и возможные последствия.
У семейных врачей есть возможность дать женщине разъяснения относительно выводов врачей других специальностей, которые были вовлечены в процесс медицинского наблюдения, ответить на все возможные вопросы, выяснить его отношение к своему здоровью и медицинского обслуживания.
Каждая женщина имеет право после получения необходимой информации в понятной для него форме, обсуждения всех деталей с медицинскими работниками и членами семьи, принять осознанное решение относительно предложенных диагностических, профилактических и лечебных мероприятий, а также согласиться или отказаться от них, как и от получения информации.
Таким образом, предоставление лечебно–профилактической помощи медицинскому персоналу целесообразно проводить на принципах взаимопонимания медиков с пациентами, уважения к ним, привлечение их к принятию решений по всем аспектам оказания медицинской помощи.
Вышеупомянутое свидетельствует о необходимости проведения специальной целенаправленной подготовки медиков по вопросам соблюдения современных норм и принципов биоэтики и формирования паритетных взаимоотношений между медиками и пациентами.
Что необходимо учесть при повторной беременности
При подготовке женщины к повторным беременностей необходимо учесть ее более старший возраст по сравнению с первой беременностью, а также наличие хронических заболеваний (ХЗ), выявленных во время медицинского обследования до и в период предыдущих беременностей, хронических заболеваний, которые были диагностированы уже после родов (то есть»накопления хронических заболеваний в течение жизни»), перенесенные ранее осложнения беременности и родов ; негативные последствия предыдущих беременностей (выкидыши, мертворождения, преждевременные роды), аборты, состояние здоровья рожденных раньше детей как при рождении, так и при их росте.
Важно также учитывать наличие положительного или отрицательного репродуктивного опыта женщины, ее отношение к перенесенным беременностей и родов, а также взаимоотношений с медиками в прошлом.
Чрезвычайно важны обеспечение положительного психоэмоционального микроклимата в женской консультации и роддоме, чувствительного отношения к женщине и ребенку, заботливый уход за младенцем, а также предупреждение осложнений послеродового периода, своевременное и полноценное лечение осложнений при их возникновении.
Значительные возможности в подготовке женщины к следующей беременности у семейных врачей, участковых педиатров, курирующих членов семьи и детей.
После выписки из роддома следует провести беседы с роженицей по организации ухода за ребенком, оборудование комнаты для нее, разъяснить преимущества грудного вскармливания, особенности режима и питания женщин, имеющих младенцев, какие условия необходимы для обеспечения в семье безопасного течения послеродового периода женщины и надлежащего микроклимата младенца, а также уделить внимание вопросам планирования семьи в ближайшем будущем (противозачаточным мерам, выбора оптимального периода для рождения следующего ребенка, подготовке к следующей беременности с учетом индивидуальных данных здоровья и особенностей предыдущих беременностей и родов).
В последние годы все более распространенными становятся просветительско–информационные публикации в популярных газетах и журналах, радио– и телепередачах, школы для беременных и членов их семей. Семейный врач имеет возможность отделить положительные советы от тех, которые не имеют под собой научной основы, помочь разобраться женщине и всей семье в полученной информации.
Крайне важно объяснить женщине и ее семье, убедить их в том, что важнее и значительно эффективнее предупреждения осложнений при повторных беременностях и родах, чем лечение их уже тогда, когда они развились.
Основываясь на общих установках современной медицины, оздоровительно – профилактическая и просветительско – информационная работа с женщинами в период от предыдущих родов до наступления следующей беременности требует индивидуального подхода.
Беременные с риск – групп
Особого внимания требуют беременные с риск – групп: постарше, женщины из неполных или неблагополучных семей, имеющие низкий уровень общей и медицинской культуры, женщины, которые курят, злоупотребляют алкоголем или другими химическими веществами, имеют недостаточное экономическое обеспечение, больных детей или других больных членов семьи, работающих во вредных условиях, переживают частые психоэмоциональные нагрузки, женщины, имеющие хронические заболевания.
Женщин старших возрастных групп и женщин, имеющих детей или других членов семьи с врожденными или генетически детерминированными заболеваниями, в случае планирования последующих беременностей следует деликатно, но обязательно направить в медико – генетической консультации.
Необходимо посоветовать в преконцепционной период всем без исключения женщинам вместе с мужчинами пройти детальное обследование, провести общее оздоровление и лечение выявленных заболеваний. Одновременно желательно предоставить женщинам рекомендации относительно соблюдения принципов здорового образа жизни, профилактического приема поливитаминоминеральних комплексов (в т.ч. железа и фолатов), личной и психогигиены, правил соблюдения гигиены жилых помещений, указав на влияние негативных факторов на ход беременностей и состояние здоровья плода / ребенка.
Учитывая современное отношение к беременности необходимо указать женщине, что беременность и роды являются физиологическим процессом, сформировать у женщины, ее семьи отношение к беременности и деторождения как к важнейшему событию в жизни.
Очень важным является предупреждение о возможном негативном влиянии на течение беременности и состояние здоровья будущего ребенка факторов, связанных с профессиональной деятельностью (профессиональные вредности, психоэмоциональные и физические перегрузки, вечерние и ночные смены, удлиненный рабочий день, работа на дому с компьютером и т.п.) с целью предупреждения действия этих негативных факторов или уменьшения негативного эффекта их воздействия. Семейный врач имеет возможность помочь принять информированный, сознательное, взвешенное решение о переходе на безопасные условия труда, объяснив, что здоровье самой женщины и ее будущего ребенка гораздо важнее, чем денежные доходы.
Польза для принесет полученная от семейного врача информация относительно его прав и экономической поддержки со стороны государства.
Организация медицинского наблюдения и медицинской помощи женщинам, имеющим повторные беременности, не имеет принципиальных отличий от общепринятой практики, и очерчена современным стандартам и протоколам оказания медицинской помощи беременным.
При надзоре за беременной в амбулаторных условиях врачу необходимо руководствоваться положениями, изложенными в рекомендациях по организации амбулаторной акушерско – гинекологической помощи и клинических протоколах по акушерской и гинекологической помощи (утвержденных приказами Минздрава № 503 от 28.12.2002 и № 782 от 29.12.2005 г.).
Чрезвычайно важной является активизация работы по привлечению беременных под ранней медицинское наблюдение. С позиций доказательной медицины подтверждено, что раннее охвата беременных является чрезвычайно важным для своевременного проведения всего диагностического, лечебно – профилактического и просветительно – информационного комплекса мероприятий по обеспечению условий безопасного течения беременности и профилактики перинатальных осложнений и положительно отражается на всех качественных показателях последствий беременности.
Проведенное в рамках исследования ГУ "Институт ПАГ АМН Украины" социологический опрос женщин выявило недостаточную степень доверия и уважения женщин к медицинским работникам. Исходя из этого, актуальным в улучшении работы медицинских учреждений является соблюдение современных норм биоэтики и деонтологии, уважение к правам и защите достоинства пациенток. Еще раз подчеркиваем, что при решении любого вопроса, связанного с диагностикой, профилактикой и лечением беременной, окончательное слово должно оставаться за женщиной. Врач должен приложить усилия для толкования беременной особенностей ее состояния, необходимости коррекции тем или иным методом и убедить ее в целесообразности своих рекомендаций. Никаких принудительных назначений вне согласия беременной не должно быть. Желательно привлечение к принятию решений мужа и других членов семьи. Чрезвычайно важным является сохранение конфиденциальности и сохранения медицинской тайны на всех этапах ведения беременности и родов в будущем.
Семейный врач должен объяснить беременной необходимость не только своевременного взятия на учет в женской консультации, но и важность систематических визитов в женскую консультацию и неукоснительное выполнение рекомендаций врача женской консультации. Помощь семейного врача об особенностях визитов в женскую консультацию способствовать покоя и свободной поведении беременной во время визитов к врачу акушер–гинекологу.
Очень важное значение имеет первый визит в женскую консультацию по поводу повторной беременности. Женщина заранее должна знать, что во время первого дородового визита беременной врачом акушер – гинекологом собирается основная информация по данным анамнеза, проводится акушерское обследование, оценка состояния здоровья, выявление патологических состояний и возможных заболеваний, определения новых и существовавших во время предыдущих беременностей факторов риска, оценка условий жизни и труда, особенностей стиля и образа жизни; заполняется медицинская документация, определяется объем клинико – лабораторного обследования, спектр консультаций других специалистов.
С целью организации качественной своевременной перинатальной охраны плода необходимо уточнить возраст, состояние здоровья мужчины, повторить определение его группы крови и резус – принадлежность, а также наличие вредных факторов, связанных с профессией, и вредных привычек у супругов.
На первый или один из ранних визитов беременной женщины по поводу беременности желательно пригласить ее мужа (по согласованию супругов) с целью проведения в его присутствии оценки факторов риска и предоставление рекомендаций для беременной и всей семьи о мерах, которые обеспечивают благоприятные условия протекания беременности.
При выявленных вредных или тяжелых условиях труда женщины нужно еще раз проинформировать беременную о влиянии этих производственных факторов на течение беременности и развитие плода, объяснить ей необходимость изменения характера труда (независимо от того, говорилось ей об этом раньше). При первом же визите беременной выдается справка о необходимости избавления от вредных и тяжелых условий труда.
В начале беременности необходимо выяснить отношение супругов к проведению родов в присутствии мужа, и, в случае его положительного отношения и наличии соответствующих условий в родильном стационаре, провести дальнейшую подготовку пары к присутствию мужа или другого лица при родах.
При первом обращении беременной врачом акушером – гинекологом заполняется»Индивидуальная карточка беременной и роженицы»(форма № 111 / о) и обменная карта (форма № 113 / о). Обменная карта выдается беременной с момента постановки на учет.
Во время первого визита нужно одновременно с выдачей обменной карты предоставить беременной пакет информационных материалов относительно безопасного поведения во время беременности. Объем медицинского обследования во время первого и последующих визитов проводится согласно методическим рекомендациям, утвержденным приказом Минздрава № 503 от 28.12.2002 г.
Во время второго визита в женскую консультацию необходимо определить у беременной группу акушерского и перинатального риска с определением балльной оценки (приложение 8 к приказу Минздрава № 503 от 28.12.2002 г.). Степень акушерского и перинатального риска может динамически изменяться в течение беременности, поэтому его следует оценивать несколько раз: при первом обращении беременной в женскую консультацию, в сроках беременности – 20–21 и 32–36 недель беременности.
Первое ультразвуковое обследование рекомендуется проводить в период беременности 9–11 недель ; второе ультразвуковое проводится в сроке беременности 16–21 неделя ; третье – 32–36 недель беременности.
Беременные с экстрагенитальными заболеваниями, кроме наблюдения врачом акушером – гинекологом, подлежат динамическому наблюдению врача– терапевта. Перечень экстрагенитальных заболеваний, требующих динамического наблюдения врача– терапевта, определен в приложении 11 к приказу Минздрава № 503 от 28.12.2002 г.
Главным принципом динамического наблюдения беременных и при повторной беременности является дифференцированное их обслуживание, которое охватывает медицинский контроль за состоянием соматического здоровья женщины, течением беременности, развитием плода, оказание профилактической и лечебной помощи как матери, так и внутриутробном плода (необходимо учитывать все выявленные индивидуальные особенности состояния здоровья). Определяют принадлежность беременной к той или иной группе динамического наблюдения после клинического и лабораторно – диагностического обследования (в приложении 12 к приказу Минздрава № 503 от 28.12.2002 г.).
Учитывая то, что данные научных исследований и государственной статистики (по данным Минздрава Украины показатель анемии беременных составляет по Украине около 45,0 % на 100 беременных, по данным эпидемиологических исследований института ПАГ АМН Украины анемия среди беременных женщин имела место у 53% всех беременных, а в Киеве – до 70,0 %) свидетельствуют, что анемия является наиболее распространенным осложнением при беременности, необходимо провести целенаправленные работу по профилактике, диагностике и лечению анемии беременных. Согласно рекомендациям ВОЗ, в первом триместре беременности с целью профилактики анемии и врожденных пороков назначается фолиевая кислота по 400 мкг в сутки. В первом триместре беременности решение о приеме препаратов, содержащих железо, принимается с учетом всех особенностей состояния здоровья беременной, баланса, пользы и возможного риска при – ему медикаментов.
Начиная с 13 недели беременности, рекомендуется всем беременным провести курс приема препаратов, содержащих железо, например препарат Фенюльс (Индия,»Ranbaxy») из расчета: беременные без анемии беременных (показатели гемоглобина 110 г / л и выше) 1 капсулу в сутки в течение всей беременности ; беременным с проявлениями анемии беременных (показатель гемоглобина 110 г / л и ниже) 1 капсулу два раза в день.
После нормализации показателей красной крови нужно перейти на профилактические дозы длительно. Следует помнить, что при лечении анемии после достижения нормальных показателей периферической крови в коем случае не следует прекращать прием препарата железа, а продолжить их в половинной поддерживающей дозе до конца беременности.
При неосложненном течении беременности частота посещений женской консультации в сроке до 30 недель составляет 1 раз в месяц, а после 30 недель – 1 раз в две недели.
При возникновении осложнений течения беременности частота посещений определяется индивидуально по показаниям.
С каждой беременной семейный врач неоднократно проводит беседы о целесообразности регулярных посещений врача и пользы для здоровья выполнение всех советов и назначений медиков.
Необходимо объяснить женщине, что при определении в ней высокой степени акушерского и перинатального риска, для нее лично разрабатывается и корректируется в течение беременности индивидуальный план наблюдения, который может отличаться от особенностей медицинского наблюдения за ее знакомыми.
Особое внимание при наблюдении за беременной следует обращать на состояние плода: его положение, предлежание, сердцебиение, характер движений, а также ожидаемую массу тела. В комплексной оценке внутриутробного состояния плода целесообразно использовать тест движений плода, который является простым скрининговым методом и проводится самой беременной. Рекомендуется выдавать каждой беременной листок с объяснением техники проведения теста движений плода (приложение 13 к приказу Минздрава № 503 от 28.12.2002 г.), а при возникновении отклонений посоветовать срочно обратиться к врачу акушеру – гинекологу. В случае возникновения серьезных акушерских осложнений или экстрагенитальной патологии, беременной объясняется целесообразность госпитализации.
При наличии показаний для госпитализации во время беременности предпочтение необходимо предоставлять дня стационарам. Перечень показаний к направлению беременных для лечения в дневные стационары представлен в приложении 14 к приказу Минздрава № 503 от 28.12.2002 г.
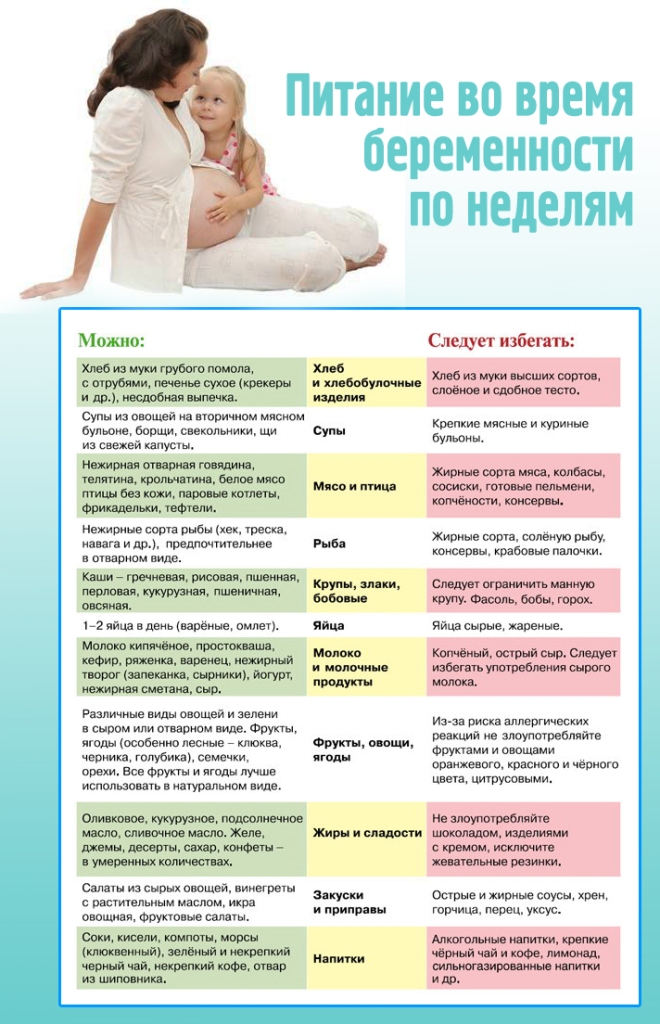
В женских консультациях организуются "Школы ответственного родительства", в которых супруги обучают правилам психогигиены, гигиены и готовят к будущему отцовству. Работа проводится с использованием демонстрационных материалов, технических средств и предметов ухода за ребенком.
К занятиям в школе безопасного отцовства нужно пригласить и беременную, и ее мужа, или, по желанию, других членов семьи. Еще раз следует подчеркнуть, что особое внимание следует обратить на пропаганду знаний о вреде для беременной и ее плода»средового»пассивного курения в быту и на рабочем месте. Каждой беременной необходимо неоднократно напомнить, что алкоголь и табачный дым не совместимы с беременностью. В противоположность следует пропагандировать здоровый образ жизни, физическую активность, рациональное питание, гигиену тела и психогигиену. Необходимо проводить беседы, направленные на формирование положительной установки на преимущества кормления ребенка материнским молоком и заблаговременную подготовку к успешной лактации.
Физиопсихопрофилактической подготовка беременных к родам проводится семейным врачом, одним из врачей женской консультации, которые прошли специальную подготовку. Занятия с женщинами и членами их семей в»Школах ответственного отцовства»нужно начинать с момента постановки на учет беременной.
Учитывая большое значение для рождения здорового ребенка семейно – бытовых условий, гигиенического состояния жилья беременной, край важно осуществить дородовой и послеродовой патронаже. Дородовой патронаж осуществляет участковая акушерка / медсестра семейного врача – врача общей практики в течение 2 недель с момента взятия женщины на учет по беременности. Основная цель его является ознакомление с условиями жизни беременной, ее микросоциумом, проведение мероприятий по ориентации беременных к соблюдению здорового образа жизни, ответственного отцовства, а также предоставление ответов на интересующие беременных.
В зависимости от характера осложнений во время предыдущих беременностей и родов проводятся дополнительные общепринятым специфические профилактические мероприятия по предотвращению возможного повторного негативного влияния риск факторов.
Внедрение предложенных мероприятий будет способствовать не только оптимизации течения повторных беременностей и родов, но и способствовать налаживанию доверительных отношений между семьей и семейным врачом.
Наталья Числовская, Зореслава Шкиряк–НИЖНИК, Татьяна ВЕРИЖЕНКО, Эмилия Непочатовой–Курашкевича, Людмила СЛОБОДЧЕНКО, Ия ЦАРЕНКО, Леонтина СИНЧУК
ГУ «Институт педиатрии, акушерства и гинекологии АМН Украины», г. Киев
Национальная медицинская академия последипломного образования им. П.Л. Шупика
ХОТИТЕ ЗНАТЬ БОЛЬШЕ – ПРОЧТИТЕ
1. Черкасской области Стратегия развития семейной медицины в области / / Журнал»Семейного врача и семейной медсестры». – 2007. – № 3. – С. 3–6.
2.»О неотложных мерах по реформированию системы здравоохранения»Указ Президента Украины от 06.12.2005 г. № 1694 /2005.
3.»О комплексных мероприятиях по внедрению семейной медицины в систему здравоохранения»Постановление Кабинета Министров Украины от 20.06.2000 г. № 989
4. Новичкова Е.Н., Богомаз В. Некоторые этические аспекты процесса подготовки медицинских стандартов / / Третий Национальный конгресс по биоэтике, 8–11 октября, 2007, Киев. – 92 с.
5. Методические рекомендации по организации амбулаторной акушерско – гинекологической помощи / / Приказ МЗ № 503 от 28.12.2002
6.»Об утверждении клинических протоколов по акушерской и гинекологической помощи», приказ Минздрава № 782 от 29.12.2005
7. Казакова Л.М. Железодефицитная анемия в беременных / / Медицинская помощь. – 1993. – № 1. – С. 15–17
8. Димитров Д.Я. Анемии беременных (гемогестозы). – София: Медицина и физкультура, 1990 – 200 с.
9. Вериженко Т.А., Шкиряк – Нижник З.А., Царенко И.В., Числовский Н.В., Синчук Л.М., Непочатова – Курашкевич Э.И. Особенности течения родов и послеродового периода у женщин с железодефицитной анемией / Сборник научных трудов сотрудников НМАПО им. П.Л. Шупика, выпуск 13, книга 1, 2004. – С.414 –422