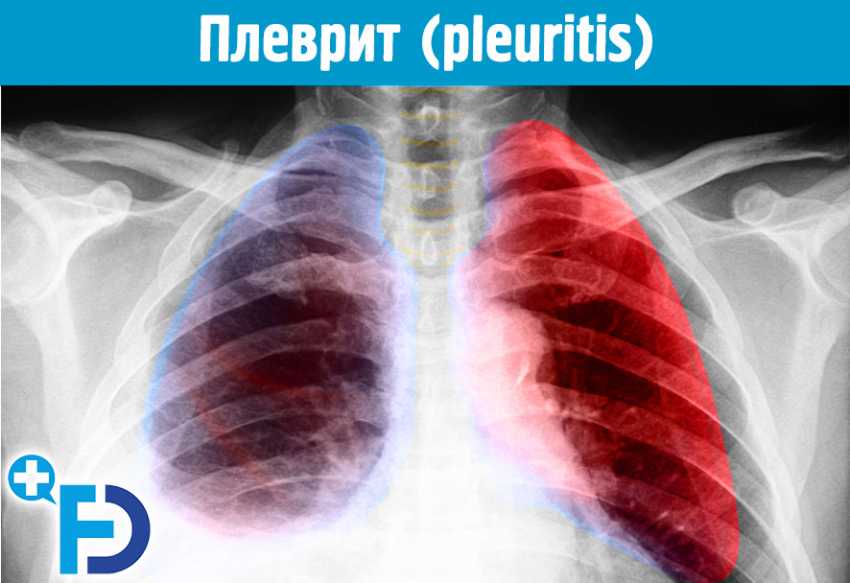
Плеврит. Диагностика, симптомы, виды плеврита и его лечение
Синдром плеврального выпота не является самостоятельной нозологией и зачастую свидетельствует о наличии неспецифического воспаления, туберкулезного или опухолевого процесса.
Одним из самых распространенных заболеваний, которое встречается в практике терапевтического стационара как общего профиля, так и специализированных клиник, является экссудативный плеврит.
Плеврит (pleuritis), воспаление плевры, как самостоятельное заболевание, был впервые клинически и анатомически выделен Лаеннеком в 1820 г.
Плевральный выпот – это скопление патологической жидкости в плевральной полости при воспалительных процессах в прилежащих органах или листках плевры, или же возникающий при нарушении соотношения между коллоидно-осмотическим давлением плазмы крови и гидростатическим давлением в капиллярах.
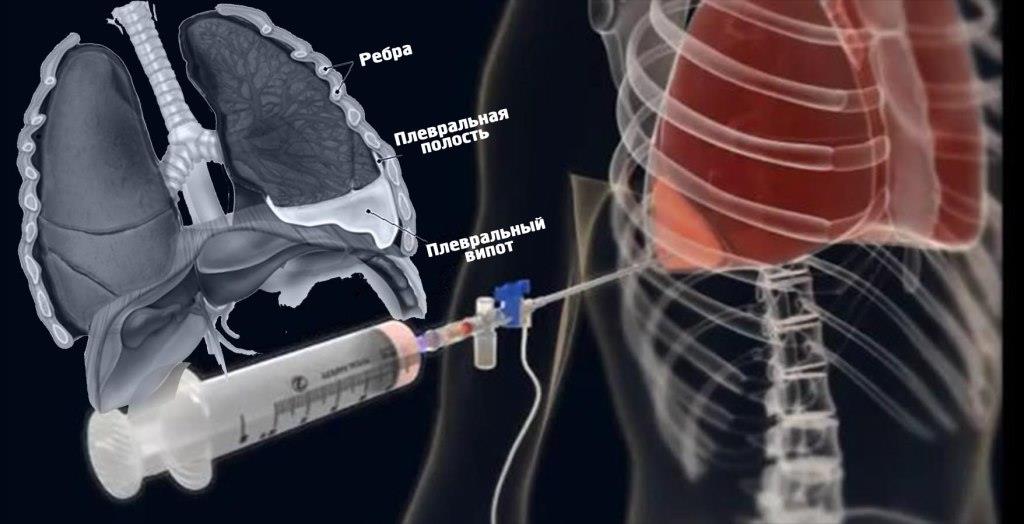
По данным некоторых авторов, плевральные сращения, которые являются свидетельством перенесенного плеврита, обнаруживаются при вскрытии у 48% лиц, погибших от несчастных случаев, и 80% – умерших от различных заболеваний.
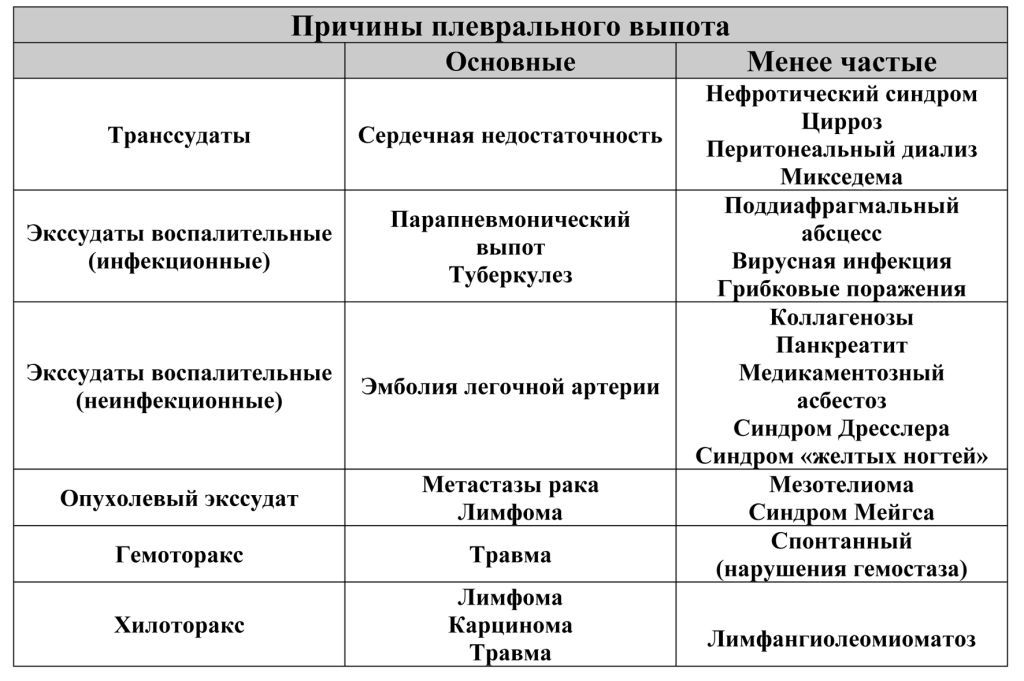
Известно свыше 50 заболеваний, которые могут сопровождаться плевральным выпотом (Э. Е.Эстис, 1981, Р.У.Лайт, 1986). Еще недавно главной их причиной считался туберкулез. Landouzy (1884), в одном из первых исследований по данному вопросу, считал, что 98% всех экссудативных плевритов имеют туберкулезное происхождение. По данным В.А.Равич-Щербо и В.М.Гольдфельда (1933), удельный вес туберкулезного поражения среди других плевритов составлял 80 – 90%. В 70-е годы ХХ столетия распределение экссудативного плеврита согласно с этиологическим фактором, по данным Е. Hain и соавт. выглядела иначе: лишь в 25,5% выявлялся туберкулез, у 40,1% выпот был обусловлен опухолевым процессом, неспецифический воспалительный плеврит диагностировался в 13,3%, у 6,7% больных экссудация возникала как осложнение инфаркта легкого, в 2,1% случаев – как проявление ревматизма и тому подобное.
В 80-е годы Ю.Л. Семенковым были приведены следующие данные: туберкулезные плевриты – 42,7%, опухолевые плевриты – 20,1%, неспецифические – 36,9%. Такие изменения в пропорциональном соотношении этиологического фактора экссудации можно объяснить, во-первых, появлением новых диагностических методик, которые позволяют более точно установить причину заболевания, во-вторых, ростом числа онкологических и неспецифических заболеваний легких. Снижение процента туберкулезных плевритов в 70 – 80-е годы ХХ столетия объяснялось и следствием снижения заболеваемости туберкулезом. В настоящее время, в условиях эпидемии, это утверждение выглядит неубедительным, и можно говорить лишь об относительном снижении доли специфических плевритов, которое обусловлено ростом процента иных заболеваний, в первую очередь онкологических.
По этиологическому фактору плевриты классифицируют следующим образом:
Вследствие инфекционных заболеваний
1) туберкулез;
2) бактериальные инфекции: кокковая инфекция (пневмококки, стафило-, стрептококки), реже – кишечная палочка, еще реже – факультативные анаэробы;
3) грибковые инфекции: кандиды и аспергиллы;
4) паразитарные инфекции.
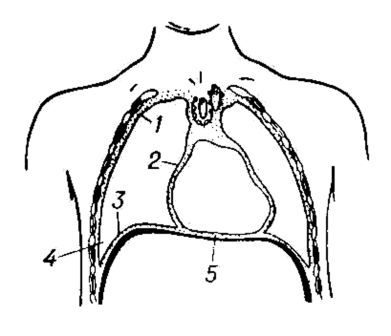
Фронтальный разрез через грудь человека (схема): 1 — рёберная плевра; 2 — средостенная плевра; 3 — диафрагмальная плевра; 4 — рёберно-диафрагмальная пазуха; 5 — перикард.
Вследствие неинфекционных заболеваний
1) застойная сердечная недостаточность;
2) тромбоэмболия легочной артерии;
3) нефротический синдром (гломерулонефрит, липоидный нефроз, амилоидоз почек и др.);
4) цирроз печени;
5) микседема.
Вследствие новообразований
1) первичная опухоль плевры (мезотелиома);
2) метастатические опухоли;
3) лейкозы.
Вследствие заболеваний желудочно-кишечного тракта
1) ферментогенные (панкреатогенные);
2) внутрипеченочный или поддиафрагмальный абсцесс.
Вследствие диффузных заболеваний соединительной ткани
1) ревматизм;
2) ревматоидный артрит;
3) системная красная волчанка.
Вследствие других заболеваний и состояний
1) постинфарктный синдром Дресслера;
2) синдром Мейгса;
3) синдром «желтых ногтей» (врожденная гипоплазия лимфатической системы; характерны утолщенные и искривленные ногти желтого цвета, первичный лимфатический отек, реже – экссудативный плеврит, бронхоэктазы),
4) лекарственная аллергия;
5) асбестоз;
6) уремия;
7) травмы грудной клетки;
8 ) гематоракс;
9) хилоторакс.
Патогенез плеврального выпота также различен.
1. Повышение проницаемости висцеральной плевры в связи с воспалением.
2. Нарушение дренажа через париетальную плевру.
3. Блокирование путей оттока лимфы от легких метастазами или хроническим воспалением, ретроградное движение лимфы в сторону висцеральной плевры.
4. Местные иммунологические реакции, преимущественно в зоне плевральных листков, с освобождением биоактивных веществ и с нарушением микроциркуляции.
При инфекционном плеврите патогенез зависит от пути проникновения микроорганизмов в плевральную полость.
Различают следующие пути проникновения:
• Непосредственное инфицирование плевры из субплеврально расположенных легочных очагов. Например, острая пневмония, инфильтративный туберкулез, каверна, периферические абсцессы.
• Лимфогенное инфицирование. Этот вариант развития характерен для рака легкого, вследствие ретроградного оттока тканевой жидкости из глубины легких по лимфатическим сосудам к плевре, туберкулеза внутригрудных лимфатических узлов.
• Гематогенный путь. При гнойных очагах, расположенных субплеврально. Например, при периферическом абсцессе.
• Инфицирование плевры вследствие ранений грудной клетки, оперативных вмешательств.
• Инфекционно-аллергический путь. При туберкулезных плевритах происходит сенсибилизация организма, под влиянием предшествующего специфического процесса и повторное попадание микобактерий ведет к гиперергической реакции организма с быстрым накоплением экссудата в плевре.
Патогенез асептических плевритов
Изучен в меньшей степени и различен в зависимости от причин. При карциноматозных плевритах связан с воздействием на плевру продуктов патологического опухолевого обмена, а также с нарушением циркуляции лимфы в результате блокады путей ее оттока элементами новообразования. При мезотелиоме наблюдается непосредственное повреждение плевры.
При панкреатитах выпот накапливается в результате лимфогенной или непосредственной инвазии ферментов поджелудочной железы через диафрагму.
Патогенез плевритов при коллагенозах и системных васкулитах связан с поражением сосудов. При лекарственных плевритах происходит аллергическое воспаление.
Накоплению жидкости способствуют:
1. Задержка Na+ и снижение уровня плазменного белка, например при нефротическом синдроме, сердечной недостаточности.
2. Повышение артериального давления в легочных артериях при недостаточности левого желудочка, тромбозе легочных вен, повышении давления в легочных капиллярах.
На современном этапе существуют десятки различных классификаций плевритов.
В первую очередь, плевриты делятся на:
1. Сухой (фибринозный) плеврит.
2. Экссудативный плеврит.
По течению плевриты разделяют на:
1. Острый.
2. Подострый.
3. Хронический.
4. Рецидивирующий.
Классифицируют плевриты также по локализации:
1. Панплеврит.
2. Костальный.
3. Верхушечный.
4. Базальный (диафрагмальный).
5. Междолевой.
6. Медиастинальный.
Эта классификация помогает, прежде всего, сориентироваться клиницисту в дальнейшей тактике лечения больного (выполнение пункции, ее место и т.д.).
Ряд авторов предлагают различать плевриты по этиологическому фактору. Эта классификация удобна тем, что наглядно указывает на природу заболевания, определяя тем самым тактику ведения и лечения данного пациента (табл.1).
Классифицируют плевриты также по характеру плевральной жидкости. Используя данную классификацию, можно предварительно определить группу наиболее вероятных этиологических причин выпота.
Выявление плеврального выпота с помощью физикальных методов обследования, как правило, не вызывает затруднений. Определение укорочения легочного тона, ослабление голосового дрожания и дыхания на пораженной стороне с большой степенью вероятности свидетельствуют о наличии значимого количества жидкости в плевральной полости.
Для дифференциальной диагностики большое значение имеет различие транссудата и экссудата. Приводим наиболее весомые критерии различия.
Для экссудата характерно:
• Соотношение общего белка плевральной жидкости к общему белку сыворотки крови более 0,5.
• Содержание общего белка в плевральной жидкости более 29 г/л.
• Соотношение ЛДГ плевральной жидкости к ЛДГ сыворотки крови более 0,6.
• Содержание холестерина в плевральной жидкости боле 450 мг/л.
Оценка выпота как транссудата сужает круг диагностического поиска, который обычно определяется клинической картиной заболевания. Транссудат накапливается в результате нарушения баланса между гидростатическим и онкотическим давлением, что происходит при таких состояниях как застойная сердечная недостаточность, гидроторакс при заболеваниях печени, почек, конструктивном перикардите, гемодиализе, гипоальбуминемии. Дифференциальный диагноз при экссудате более широк и может представлять определенные клинические трудности.
Наиболее трудно диагностировать сухой фибринозный плеврит. Манифестным синдром при этом заболевании является боль. Обычно она усиливается при дыхании, кашле и снижается при иммобилизации грудной клетки. У больного, как правило, наблюдается субфебрилитет, но общее состояние обычно удовлетворительное. При внешнем осмотре определяется отставание грудной клетки при дыхании, аускультативно – шум трения плевры. Следует отличать шум трения от влажных хрипов: если сильнее прижать фонендоскоп, то шум трения плевры исчезнет. После кашля влажные хрипы уменьшаются, а шум трения плевры остается. Как правило, есть болезненность при пальпации межреберных промежутков. При рентгенологическом обследовании определяется снижение прозрачности легочного поля, спайки.
Дифференциальный диагноз сухого плеврита необходимо проводить с межреберной невралгией, миозитом межреберных мышц, опоясывающим лишаем.
Несмотря на то, что установить диагноз плеврального выпота достаточно легко, проблема этиологической диагностики экссудативного плеврита стоит достаточно остро и требует серьезного рассмотрения.
Симптомы плеврального выпота
Симптоматика плеврального выпота разнообразна и во многом определяется патологическим процессом, вызвавшим его, и количеством жидкости в плевральной полости. Основными общими симптомами плеврального выпота являются сухой кашель, одышка и чувство тяжести на пораженной стороне, болевой синдром.
Среди плевритов наиболее часто встречаются туберкулезное, пневмоническое и опухолевое поражением плевры.
Туберкулезный плеврит
Туберкулезный плеврит редко встречается как единственное проявление туберкулеза. Чаще он сочетается с диссеминированным, очаговым, инфильтративным туберкулезом легких, туберкулезом внутригрудных лимфатических узлов или первичным комплексом. Туберкулезный плеврит может быть и первым проявлением первичного туберкулеза. В 3% случаев туберкулезный плеврит является случайной находкой.
Рабухин А.Е. выделяет 3 основных варианта течения туберкулезного плеврита: аллергический, перифокальный и туберкулез плевры. Для аллергического плеврита характерно острое начало заболевания с болями и лихорадкой, с быстрой (в течение месяца) положительной динамикой процесса. Аллергический плеврит возникает у больных первичным туберкулезом при свежем заражении или хроническом течении первичной туберкулезной инфекции. Для этих больных характерна пышная туберкулиновая реакция, часто наблюдается эозинофилия. Экссудат в большинстве случаев лимфоцитарный, иногда с примесью эозинофилов. Микобактерии в экссудате обычно не обнаруживаются. Нередко экссудативному плевриту у этих больных сопутствуют и другие проявления первичного туберкулеза: фликтены, узловатая эритема, полиартрит.
Перифокальный плеврит
Перифокальный плеврит – следствие вовлечения в воспалительный процесс плевральных листков у больных легочными формами туберкулеза. Течение такого плеврита длительное, может носить рецидивирующий характер. Рентгенологическое исследование грудной клетки у таких больных выявляет одну из форм туберкулезного поражения легких (очаговую, инфильтративную или диссеминированную). Экссудат в большинстве случаев серозный, лимфоцитарный, микобактерии, как правило, не выявляются.
Туберкулез плевры может быть единственным проявлением заболевания, но возможно его сочетание с другими формами туберкулеза органов дыхания. Для туберкулеза плевры характерно постепенное развитие заболевания. Первым признаком больные отмечают появление болей в грудной клетке, которые постепенно нарастают. Как правило, такие больные наблюдаются терапевтами по поводу межреберной невралгии, миозита, остеохондроза. Лишь через 2 – 3 недели появляется повышенная температура, кашель. При рентгенологическом обследовании выявляется выпот в плевральной полости.
Морфологический субстрат туберкулеза плевры представлен более или менее крупными туберкулезными очагами с элементами казеозного некроза. Наряду с этим в плевре выражена экссудативная реакция, обусловливающая накопление выпота. В зависимости от размеров очагов и распространенности поражения, экссудат может быть и серозным, и гнойным с преобладанием нейтрофилов. Как правило, в начале заболевания характер экссудата лимфоцитарный, затем, при отсутствии специфического лечения, в выпоте превалируют нейтрофилы. В экссудате нередко обнаруживаются микобактерии туберкулеза.
Особое место среди плевритов туберкулезной природы занимает эмпиема плевры, развивающаяся при блокаде естественных механизмов резорбции экссудата. При всех вариантах туберкулезного плеврита большое значение имеет обнаружение микобактерий, их антигенов или антител к ним в экссудате, обнаружение внеплевральных форм туберкулеза, получение морфологических признаков туберкулезного поражения в материале, полученном при биопсии плевры.
Значительный удельный вес среди общего числа плевритов имеют парапневмонические плевриты. Около 40% пневмоний протекают с более или менее выраженным плевритом (R.W.Light,1980). При этом по данным R.W. Light (1986), в зависимости от этиологии пневмонии, частота возникновения плеврита варьирует от 10% (Klebsiella pn.) до 70 – 95% (Streptococcus pyogenes, Staphyll. aureus). При нижнедолевых пневмониях плевральный выпот обычно не диагностируется.
Различают парапневмонические и метапневмонические (постпневмонические) плевриты. Парапневмонические плевриты возникают в процессе развития пневмонии; метапневмонические проявляются после стихания воспалительных изменений в легких.
Диагностическое значение имеет обнаружение пневмонического фокуса в паренхиме легкого. В плевральном содержимом возможно бактериологическое обнаружение возбудителя. При этом наиболее часто положительные результаты культуральных исследований получаются при анаэробной флоре (до 90%) и наименее часто – при пневмококковой инфекции (4%). Существенный вклад в диагностику этиологии плеврита вносит определение антигенов микроорганизмов и антител к ним в экссудате, а также быстрый ответ на адекватную антибактериальную терапию.
Следующую группу экссудативных плевритов составляют опухолевые поражения плевры. Это может быть первичное поражение – мезотелиома плевры. Мезотелиома – первичная опухоль плевры. Частота встречаемости 2:1000. Наиболее часто заболевают мужчины 20 – 40 лет, имевшие контакт с асбестом. Характеризуется появлением геморрагичекого экссудата, средняя продолжительность жизни после постановки диагноза составляет 1 – 2 года.
Поражение плевры при мезотелиоме может быть диффузным и узловым. При этом поражаются оба листка плевры. Мезотелиома характеризуется высокой злокачественностью и быстрым ростом. Для первичного опухолевого поражения характерен большой объем выпота – более 2-х литров и быстрое повторное накопление экссудата после производимых плевральных пункций. Также следует отметить, что в отличие от других плевритов, когда сильные боли исчезают с накоплением экссудата, при мезотелиоме болевой синдром не зависит от объема выпота.
Вторичные опухолевые плевриты могут обуславливаться злокачественным поражением примыкающих к плевре органов. Так, трахеобронхиальный рак сопровождается плевритом в 43% случаев, плевритом осложняется рак средостения, рак pen costa. В плевру метастазируют опухоли из отдаленных органов (чаще молочная железа 23%, желудок, матка).
Раннее определение этиологии плеврита позволяет своевременно начать адекватную терапию, обеспечивая тем самым снижение количества осложнений, сокращение сроков лечения и повышение его эффективности.
В таблице 2 приводим диагностические критерии наиболее часто встречающихся плевритов.
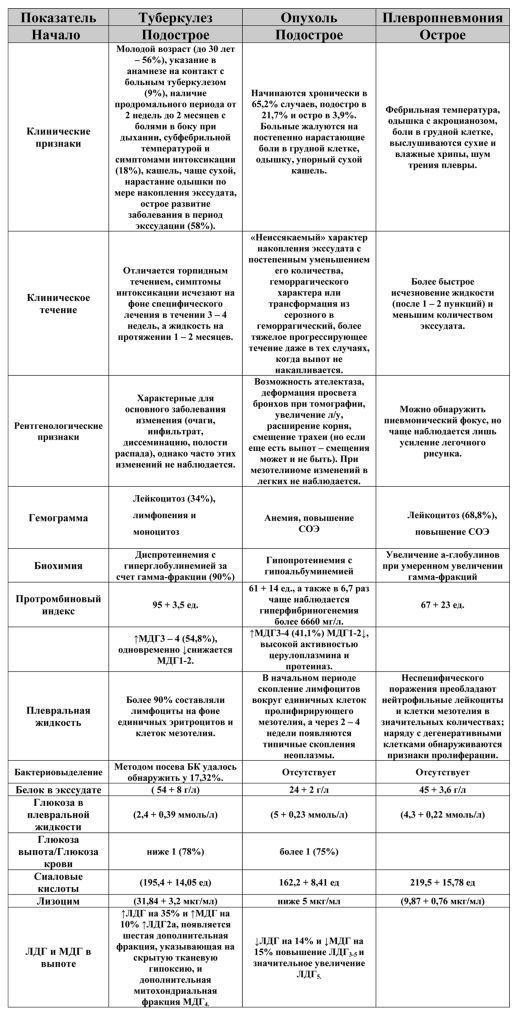
МДГ – малеат дегидрогеназа ЛДГ – лактат дегидрогеназа
Инструментальные методы исследования (бронхоскопия, биопсия плевры, торакоскопия) с взятием биоптатов тканей и последующим морфологическим исследованием отличаются наиболее высокой информативностью в дифференциальной диагностике плевральных выпотов. По мнению И.Ю.Осийского, трансторакальная биопсия париетальной плевры у больных эксудативными плевритами является простым вмешательством и позволяет уточнить диагноз у 84,3% больных. Торакоскопия позволяет также судить о распространенности процесса, вовлечение в него диафрагмальной и медиастенальной плевры, дает возможность проведения прицельной биопсии с участков, недоступных для иглы, вводимой трансторакально. При проведении диагностической торакоскопии диагноз устанавливается в 90% случаев (Г.И.Лукомский, Э.Е.Эстис, 1981).
По данным В.Г.Гетьмана, даже после визуального обследования плевры и органов средостения, правильный предварительный диагноз может быть установлен в 76% случаев, а после цитологических и гистологических исследований биоптатов правильный диагноз устанавливается в 90%.
Таким образом, только комплексный подход к диагностике плеврального выпота позволяет в краткие сроки установить точный диагноз и выработать наиболее правильную тактику лечения.
Ольга НИКОЛАЕВА
Елена КАЛАБУХА
Национальная медицинская академия последипломного образования им. П.Л.Шупика